Accidents vasculaires cérébraux (AVC) ischémiques artériels
Date de dernière édition : 22/09/2024
Un accident vasculaire cérébral (AVC) ischémique artériel est une souffrance cérébrale aiguë induite par une diminution brutale et critique de l'apport sanguin en oxygène.
Il s'agit d'une urgence médicale. Si la perfusion est rapidement rétablie, le phénomène peut ne pas entraîner de lésion cérébrale définitive (AIT : accident ischémique transitoire). Sinon, la zone ischémiée laissera place à une zone de nécrose définitive (AVC constitué ou infarctus cérébral).
Les AVC ischémiques représentent dans les pays développés la première cause de handicap fonctionnel, la deuxième cause de démences (démences vasculaires) et la troisième cause de mortalité. Ils constituent un enjeu majeur de santé publique.
Leur prise en charge en urgence fait l'objet d'un chapitre particulier.
Etiologies
Les étiologies sont nombreuses, mais trois prédominent : l'athérosclérose (touchant principalement les vaisseaux de gros et moyens calibres), les cardiopathies emboligènes et, plus accessoirement, les dissections artérielles. L'ensemble des autres étiologies représente moins de 10 % des cas mais elles doivent, pour celles ayant un traitement, être systématiquement recherchées chez les moins de 50 ans ou en cas de clinique évocatrice. A noter que dans 5 à 10 % des cas plusieurs étiologies possibles sont retrouvées et que le bilan n'en retrouve aucune dans 20 à 30 % des cas.
Athérosclérose : emboles, sténoses, thromboses (> 50% des cas, 1ère cause chez les > 45 ans)
Athérosclérose des artères de moyen et gros calibre
Localisations des lésions athéromateuses : sténose de la bifurcation carotidienne (principale localisation), athéromatose de l'aorte ascendante ou de la crosse aortique, implantation des vertébrales sur les sous-clavières, terminaison du tronc basilaire,… L'atteinte du polygone de Willis est rare, sauf chez les asiatiques.
La pathogénie est principalement embolique, parfois hémodynamique (sténose serrée ou occlusion par thrombose surajoutée en l'absence de suppléance suffisante). Le mécanisme hémodynamique rend bien compte de certains accidents ischémiques transitoires (AIT) survenant à l'occasion d'une baisse temporaire de pression artérielle (hypotension orthostatique, médication anti-hypertensive, états de choc,…) tel que le vol sous-clavier (sténose de l'artère sous-clavière gauche).
Le risque d'AVC est corrélé aux éléments suivants : degré de sténose, irrégularité de la plaque, aspect hypo-échogène, accentuation de la sténose sur des échographies successives.
Arguments diagnostiques : anamnestiques (facteurs de risque et antécédents cardio-vasculaires), cliniques (souffle carotidien ou vertébral ? Vol sous-clavier ? Autres manifestations telles qu'une artériopathie oblitérante des membres inférieurs AOMI ?,…), mise en évidence de lésions athéromateuses (échographie doppler des vaisseaux du cou ou transcrânienne, angio-CT-scanner, angio-IRM, angiographie).
Athérosclérose des artères de petit calibre
Elle serait à l'origine de la majorité des petits infarctus profonds par sténose serrée ou thrombose sur plaque des petites artères cérébrales perforantes. Il s'agit d'un diagnostic étiologique d'exclusion. Les arguments diagnostiques positifs sont : patients âgés, présence de facteurs de risque cardio-vasculaire, mise en évidence d'une leucopathie périventriculaire à l'imagerie.
Embolies cardiogéniques (environ 20 à 25% des cas, première cause chez les moins de 45 ans)
Elles se traduisent principalement par des AVC installés, parfois des AIT.
Cardiopathies à haut risque embolique :
- Fibrillation auriculaire (FA) (50% des cas) sur cardiopathie ou avec facteurs de risque vasculaire ou avec antécédent embolique
- Sténose mitrale
- Valve mécanique
- Endocardite bactérienne ou marastique (les endocardites, curables, se compliquent d'embolies cérébrales dans 20% des cas → à suspecter de principe devant tout AVC fébrile)
- Thrombus intracavitaire
- Infactus myocardique en phase aiguë
- Anévrisme ou zone hypokinétique ventriculaire gauche
- Cardiomyopathies dilatées
- Tumeurs intracardiaques (myxomes, fibroélastome papillaire)
- Antécédent d'embolie paradoxale sur foramen ovale perméable ou communication inter-auriculaire (CIA)
- Cardiopathies congénitales cyanogènes
- Anévrisme du septum interauriculaire associé à un foramen ovale perméable (importance du risque controversée)
- Complications des cathétérismes/ chirurgie cardiaque
Cardiopathies à faible risque embolique :
- Fibrillation auriculaire isolée sur cœur sain
- Prolapsus ou calcifications mitrales
- Prothèse valvulaire biologique
- Sténose aortique
- Excroissance de Lambl
- Anévrisme du septum interauriculaire ou foramen ovale perméable isolé
Arguments diagnostics positifs : anamnèse (cardiopathie emboligène connue ?), clinique (rythme, souffles,…), électro-cardiogramme (ECG) et holter de rythme cardiaque, échographie cardiaque transthoracique ou transoesophagienne, mise en évidence de lésions corticales multiples dans différents territoires vasculaires à l'imagerie cérébrale.
Dissections des artères cervico-encéphaliques (5 à 20% des cas, deuxième cause chez les moins de 45 ans)
Dissections des artères extra-crâniennes
Pathogénie : une dissection artérielle entraîne la formation d'un hématome pariétal susceptibles d'entraîner des thrombo-embolies en regard de l'hématome. Plus rarement, le mécanisme peut-être hémodynamique (occlusion ou sub-occlusion artérielle sur le site de la dissection).
Elles concernent principalement la carotide (généralement en aval du bulbe carotidien et avant la pénétration dans le rocher), plus rarement une artère vertébrale (généralement dans son troisième segment, entre l'axis et l'atlas), exceptionnellement l'aorte avec extension au tronc brachio-céphalique.
De survenue traumatique (accidents de roulage, tentatives de suicide par pendaison, séances d'ostéopathie cervicale,...) ou spontanée (idiopathiques ou favorisées par certaines pathologies rares : dysplasie fibromusculaire, syndrome de Marfan, Ehler-Danlos, polykystose rénale,…). Il n'y a pas de lien démontré avec l'hypertension artérielle ou d'autres facteurs de risque cardio-vasculaires.
En présence d'un accident ischémique dans le territoire carotidien ou vertébro-basilaire, le diagnostic peut être suggéré par une notion de trauma récent, des cervicalgies les jours précédents, des céphalées (souvent péri-orbitaires en cas de dissection carotidienne ou occipitales en cas de dissection vertébrale), un Claude-Bernard-Horner (en cas de dissection carotidienne), des acouphènes pulsatiles, une paralysie des derniers nerfs crâniens (IX, X, XI), un patient de moins de 45 ans.
Diagnostic : échographie-doppler (mais dans de nombreux cas les dissections sont trop haut situées pour être visibles à l'échographie), angio-CT-scanner, angio-IRM.
Dissections des artères intra-crâniennes
Bien plus rares que les dissections cervicales (si l'on exclut les dissections primitivement extra-crâniennes s'étendant en intra-crânien), elles se rencontrent plus chez l'enfant, peuvent se compliquer d'une hémorragie méningée (HSA) et sont de plus mauvais pronostic.
Etiologies rares (moins de 5 à 10 % des cas)
AVC hémodynamiques
Ils correspondent à une ischémie cérébrale globale par diminution rapide du débit sanguin cérébral.
Etiologies : bas débit cardiaque (arrêt cardiaque, infarctus myocardique massif, toute cause d'insuffisance cardiaque aiguë, iatrogène post chirurgie cardiaque ou circulation extra-corporelle), états de choc, vol sous-clavier, occlusion ou sténose carotidienne avec insuffisance des suppléances du polygone de Willis, hypertension intracrânienne (HTIC) décompensée,...
Ils entraînent une ischémie diffuse touchant préférentiellement les zones corticales ou cortico-sous-corticales et prédominant généralement dans les territoires jonctionnels et postérieurs.
Vasculites cérébrales
Le diamètre des vaisseaux atteints dépend du type de vasculite. Leur diagnostic est très difficile et souvent porté tardivement alors que leur pronostic dépend d'une prise en charge précoce. On distingue les vasculites :
- Primitives :
- Angéites inflammatoires granulomateuses du système nerveux central, débutent fréquemment vers 40 ans, absence de prédominance sexuelle.
- La symptomatologie débute souvent par des céphalées précédant les signes focaux. Les déficits neurologiques constitués ou transitoires se répètent de façon sub-aiguë et sont en rapport avec des infarctus ou hémorragies de petites tailles. Des périodes fébriles sont possibles. L'évolution se fait généralement vers une démence par de multiples atteintes sous-corticales.
- La biologie et le liquide céphalo-rachidien (LCR - hypercytose lymphocytaire avec bandes oligoclonales ?) montrent inconstamment une inflammation. L'imagerie est suggestive lorsqu'elle montre des infarctus de petite taille dans différents territoires. L'angio-imagerie peut montrer des dilatations et sténoses artérielles peu spécifiques. Le diagnostic de certitude repose sur la biopsie leptoméningée sur artère suspecte à l'angiographie.
- Le pronostic fonctionnel spontané est très sévère. On décrit des évolutions favorables sous corticoïdes et / ou cyclophosphamide.
- Secondaires à des :
- pathologies systémiques : sarcoïdose, Horton, péri-artérite noueuse, Churg-Strauss, Takayasu, Kawasaki, lupus érythémateux disséminé, Sjögren, Behçet, recto-colite ulcéro-hémorragique, Crohn, Buerger, maladie de Eales, épithéliomatose pigmentaire en plaques multifocales, maladie de Degos,…
- pathologies infectieuses : syphilis, tuberculose, endocardite infectieuse, HIV, mycoplasmes, borréliose, rickettsioses, zona ophtalmique, cytomégalovirus, varicelle, paludisme, cysticercose, aspergillose, candidose, coccidioïdomycose, cryptococcose, histoplasmose, mucormycose,... Le LCR est généralement inflammatoire. Toujours à suspecter chez l'immuno-déprimé en l'absence d'explication évidente
Homocystinurie
L'homocystinurie touche 3 personnes sur 1 million d'habitants. Un tiers des patients présentent des accidents vasculaires. Essentiellement pédiatrique, elle peut exceptionnellement se révéler à l'âge adulte.
L'hypercystéinémie (> 15 µmol/ l) est plus fréquente (souvent sur mutations MTHFR) et constitue un facteurs de risque d'AVC. Une supplémentation en folates réduit son taux mais n'a pas d'effet démontré sur le risque de survenue d'accidents vasculaires.
Maladie de Fabry
Pathologie rare des petits vaisseaux spécifique à l'homme.
Elle est caractérisée par un déficit en alphagalactosidase lysosomiale (entraînant une accumulation de glycosphingolipides dans l'endothélium et autres tissus) lié au chromosome X.
La clinique associe à des degrés variables des épisodes fébriles inexpliqués, des angiokératomes cutanés, des crises d'acroparesthésies, des opacités cornéennes, une hypohydrose, une insuffisance cardiaque ou rénale, des neuropathies périphériques, des AVC (fréquemment des AIT à répétition, possibles AVC hémorragiques) prédominant dans la région vertébro-basilaire survenant généralement vers 30 à40 ans et s'accompagnant souvent de céphalées. Evolution possible vers une démence vasculaire. L'utilité de perfusions d'alphagalactosidase reste en débat.
Dysplasie fibromusculaire artérielle
Elle peut intéresser les artères cervico-cérébrales (carotide interne,…), favorisant les dissections (principal mécanisme embolique), les thrombo-embolies (risque faible en l'absence de dissection ou d'anévrisme) et la formation d'anévrismes artériels extra ou intracrâniens.
Elle est parfois associée à d'autres localisations (principalement rénales) et/ ou entrant dans le cadre d'une phacomatose (maladie de Recklinghausen,…), d'hamartomes ou de collagénoses (Ehlers-Danlos de type IV, Marfan, pseudoxanthome élastique).
Syndrome de Moya-Moya
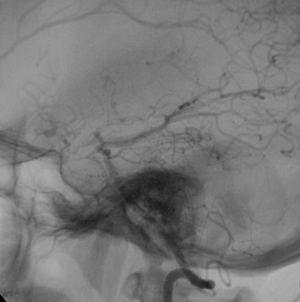
Il s'agit d'un syndrome radiologique caractérisé par un fin réseau anastamotique-télangiectasique se développant sur des lésions sténosantes progressivement occlusives, uni- ou bilatérales, d'artères du polygone de Willis (généralement les terminaisons des carotides internes).
Ces lésions peuvent être idiopathiques ("maladie de Moya-Moya"), héréditaires ou secondaire. Elles peuvent se compliquer d'ischémies (surtout sur les lésions sténosantes à l'origine du Moya-Moya) ou d'hémorragies (sur les télangiectasies du réseau) volontiers récidivantes.
Le syndrome est le plus fréquemment découvert chez l'enfant et l'adulte jeune.
Etiologies : idiopathique, post-radique, drépanocytose, vasculites, athérosclérose, neurofibromatose de type 1, trisomie 21,...
Une procédure de revascularisation chirurgicale (directe, indirecte, combinée) doit être systématiquement envisagée au côté du traitement d'une éventuelle pathologie causale.
Lipohyalinose
Pathologie des petits vaisseaux (entraînant de nombreuses lésions profondes de la substance blanche) pouvant se compliquer d'hémorragies et / ou d'ischémies. Principalement secondaire à une hypertension artérielle et/ ou un diabète. Première étiologie des lacunes cérébrales. Exceptionnelle avant 45 ans.
CADASIL et CARASIL
Le CADASIL (Cerebral Autosomal Dominant Arteriopathy with Subcortical Infarct and Leucoencephalopathy) est une pathologie génétique des petits vaisseaux. Caractérisé par des accidents ischémiques sous-corticaux récidivants conduisant à une dégradation neurologique progressive et à une démence frontale.
Des crises de migraines avec aura et des troubles thymiques constituent souvent le premier signe de la maladie. Plus rarement, on observe également des crises épileptiques ou des hémorragies cérébrales d'emblée.
Le diagnostic repose sur l'IRM cérébrale et des biopsies cutanées (média des petites artères épaissies par un matériel granulaire osmiophile). On retrouve fréquemment une mutation Notch 3.
Le diagnostic impose de proposer une enquête familiale (IRM) dans le cadre d'un conseil génétique. Les premiers signes neurologiques (troubles cognitifs évidents, déficits neurologiques) surviennent généralement vers 50 ans et le décès vers 60 à 70 ans. Malgré l'absence de traitement spécifique, le conseil génétique se justifie afin de permettre aux sujets atteints de prendre des dispositions personnelles et médico-sociales.
Le CARASIL est une forme cliniquement similaire due à une autre mutation, récessive, décrite presque exclusivement chez des Japonais.
Syndrome de Susac (artériolopathie rétinocochléaire)
Il s'agit d'une pathologie exceptionnelle (quelques centaines de cas dans le monde) des petits vaisseaux. Se rencontrant surtout chez la femme jeune, elle associe des signes d'encéphalopathie, des occlusions des branches des artères rétiniennes et une perte de l'audition. La physiopathogénie est supposée auto-immune. Le diagnostic repose sur l'angiographie à la fluorescéine, l'IRM cérébrale et l'audiométrie.
Le traitement en phase aiguë repose sur les corticoïdes en première intention et les immunosuppresseurs en seconde intention. Immunoglobulines, anti-agrégants ou anticoagulation peuvent être discutés en cas d'échec (pas d'EBM).
Syndrome de Sneddon
Il se caractérise sur le plan neurologique par la survenue d'ischémies cérébrales récidivantes généralement de faible gravité mais pouvant aboutir à une démence vasculaire. La première manifestation est généralement un livedo racemosa (livedo violacé touchant le tronc, les fesses et la racine des membres, en réseau, ne disparaissant pas au réchauffement) ou reticularis (disparaissant au réchauffement).
Rechercher systématiquement des anticorps antiphospholipides (association significative).
Sa physiopathogénie obscure et le traitement non codifié. Envisager des anti-agrégants ou anticoagulants en cas d'évolution péjorative ou présence d'anticorps antiphospholipides.
Pathologies hématologiques
De nombreuses hémopathies se caractérisent par un risque d'AVC augmenté : polyglobulie, thrombocytopénie essentielle, hémoglobinopathies (++ drépanocytose), troubles de la coagulation (déficits en inhibiteurs, à rechercher en cas de contexte familial évocateur : mutations de l'antithrombine III, mutations des protéines C ou S, résistance à la protéine C activée, mutations de la thrombine ou du facteur V) (taux élevé de fibrinogène) (anticorps antiphospholipides), PTT, hémoglobinurie paroxystique nocturne, polyglobulie, anémie, leucémies, lymphomes endovasculaires, syndrome hyperéosinophilique, lymphomes, thrombocytémie essentielle, coagulation intravasculaire disséminée (CIVD), hyperviscosité (syndrome néphrotique, Vaquez, hyperleucocytoses, myélome multiple,…).
Angiopathies cérébrales (spastiques) aiguës réversibles (syndrome de vasoconstriction cérébrale réversible)
Il s'agit d'un syndrome associant des signes cliniques (céphalées +- AVC ischémiques ou hémorragiques, crises épileptiques +- co-existence avec un PRES) et radiologiques (multiples sténoses artérielles intra-crâniennes), les anomalies angiographiques étant réversibles endéans les 3 mois. La physiopathologie est mal connue (induction d'une dysfonction endothéliale ?).
Généralement primitif (40 à 75% des cas selon les séries), parfois secondaire (péri ou post-partum, iatrogène [principalement : béta-mimétiques, SSRI, dérivés de l'ergot], toxique [toutes les drogues ont été incriminées mais prédominance du cannabis et de la cocaïne]).
La forme péri- ou post-partum constitue une angiopathie toxique favorisée par les ocytociques. Rare et d'excellent pronostic. Elle survient préférentiellement dans la semaine suivant l'accouchement, se caractérisant par des céphalées violentes, des vomissements, des crises épileptiques et de possibles signes focaux. L'angiographie montre des sténoses multiples intracérébrales (angiospasmes). Eventuelle co-existence avec une (pré)-éclampsie.
Eclampsie et HELLP syndrome
Ces pathologies sont des complications rares de la grossesse mais demeurent une des principales causes de mortalité maternelle. Le tableau est dominé par des céphalées, des troubles visuels, des troubles de la vigilance et des crises épileptiques éventuellement associés à des déficits focaux.
L'IRM révèle en FLAIR et T2 des hypersignaux punctiformes ou confluents, multiples, bilatéraux, postérieurs (rarement dans le tronc ou cervelet) et prédominant à la jonction cortico-sous-corticale. Les anomalies radiologiques disparaissent généralement en quelques jours à semaines avec une bonne récupération clinique.
Des anticorps antiphospholipides doivent être recherchés ainsi qu'une hypertension artérielle chronique à distance de la grossesse.
Urgences hypertensives
Les urgences hypertensives peuvent se complique d'AVC hémorragiques, d'AVC ischémiques, d'encéphalopathies, de PRES,...
Une tension artérielle supérieure à 180/ 110 mmHg associée à des céphalées, un déficit neurologique, une crise épileptique, une confusion ou un trouble de la vigilance impose systématiquement la réalisation d'un CT-scanner (ou IRM) et fonds d'oeil avant tout traitement.
L'incidence est réputée faible... mais cependant difficile à évaluer du fait de la fréquence des pics hypertensifs durant un AVC (urgence hypertensive compliquée d'un AVC ou AVC avec pic hypertensif réactionnel ?) et toute situation de stress.
Toxiques
De nombreux toxique peuvent être cause d'AVC par différents mécanismes : alcoolisme aigu (arythmies transitoires), drogues "dures" (héroïne, cocaïne, amphétamines, LSD, cannabis), médicaments vasoconstricteurs (dérivés de l'ergot, décongestifs nasaux, SSRI, erythropoïétine, gammaglobulines), anti-inflammatoires non stéroïdiens, cisplatine,…
Les mécanismes possibles sont multiples : PRES, angiopathie cérébrale aiguë réversible, toxicité directe, cardio-embolies sur arythmies, troubles de la coagulation,...
Artériopathies radiques
La radiothérapie constitue un facteur d'athéromatose et donc un risque d'AVC. Autres mécanismes possibles : PRES, vasculites radiques,...
Embolies gazeuses, graisseuses, amniotiques, iatrogènes
Les embolies gazeuses se manifestent rarement par un AVC mais plus souvent par l'association d'une anxiété brutale, d'une tachycardie, d'une dyspnée et d'une encéphalopathie diffuse pouvant évoluer vers des convulsions, un coma, un choc voire le décès. Elles s'observent au décours de césariennes, d'accouchements par voie basse, de laparoscopies, d'accidents de plongée,…
Le traitement repose sur un diagnostic immédiat → tourner le patient sur le côté gauche → échographie cardiaque → si confirmée, aspirer l'air ainsi piégé dans les cavités cardiaques droites et assurer un traitement supportif.
Les embolies amniotiques surviennent généralement après un accouchement par voie basse avec travail prolongé et déchirure vaginale. Le tableau clinique est similaire, le pronostic très défavorable (diagnostic généralement posé post-mortem). Traitement supportif.
Les embolies graisseuses surviennent généralement après une fracture des os longs (fréquemment la diaphyse fémorale) ou une chirurgie orthopédique lourde. Autres étiologies : osétomyélites, stéatoses hépatiques, pancréatites, transplantations de moelle, lipo-succion. Traitement supportif.
Infarctus migraineux
Rarissimes. Diagnostic d'exclusion chez un migraineux connu. Bien que "classique", son existence même reste débattue (angéite cérébrale occulte ? pathologies similaires au CADASIL ?...). Pas de prise en charge spécifique validée.
Divers
Autres étiologies ou pathologies associées possibles : phéochromocytomes, tumeurs carcinoïdes, hypercalcémies, vasospasme sur hémorragie sous-arachnoïdienne ou postendartérectomie, fistules artério-veineuse pulmonaire (maladie de Rendu-Osler,…), thromboses ou emboles sur anévrisme intracrânien non rompu, angiopathies amyloïdes cérébrales (fréquentes chez les patients âgés, se manifestant par la co-existence d'AVC hémorragiques et ischémiques), MELAS ("stroke-like episodes"), choriocarcinome (tumeur trophoblastique concernant 1/ 40.000 grossesses, possibles lésions de la paroi vasculaire), HERNS, décompensation diabétique aiguë (sur hypoglycémie prolongée ou hyperosmolarité avec formation de caillots),…
Etiologies indéterminées (20 à 30% des cas)
Lorsque le bilan est négatif, on ne peut que se borner à la maîtrise des facteurs de risque cardio-vasculaires.
Cependant une part importante des AVC sans étiologie retrouvée résulterait d'arythmies paroxystiques occultes. Ne pas hésiter à recourir à des holters du rythme cardiaque répétés lors des consultations de suivi. Dans des cas sélectionnés, envisager la réalisation d'holters prolongés (envisager un holter implantable de longue durée au cas par cas).
Facteurs de risque
- Cardiopathie emboligène (++ fibrillation auriculaire, risque relatif x 5)
- Hypertension artérielle (risque relatif x 4 à 5, > 50% des AVC surviennent sur hypertension artérielle chronique)
- Tabagisme (risque relatif x 1,5 à 2)
- Alcoolisme (difficultés de définition, risque majoré considéré si > 3 verres/ jour pour un homme, 2 pour une femme)
- Hypercholestérolémie (risque relatif x 1,5 à 2)
- Diabète (risque relatif x 1,5 à 2)
- Migraine (++ si avec aura)
- Contraception orale (surtout si associée au tabagisme ou à des migraines)
- Obésité et sédentarité
- Infection à HIV (diminution de l'activité de la protéine C, angéites sur infections opportunistes,...)
- Toxicomanies intra-veineuses (endocardites, angiopathies toxiques)
- Grossesse et post-partum (hypercoagulabilité, modifications des parois vasculaires et de l'hémodynamique)
- Hypercystéinémie
- Toute cause d'inflammation chronique (y compris de "simples" parodontites ou gingivites) est un facteur de risque indépendant d'athérosclérose
- Syndrome d'apnées du sommeil (toujours discuté)
Physiopathologie
Le plus souvent, le mécanisme est thrombo-embolique, cardio-embolique ou thrombotique, très rarement hémodynamique (sur sténose très serrée, hypotension artérielle majeure ou arrêt cardiaque). En cas de suppléances inefficaces, le premier mécanisme de défense face à la baisse de perfusion est la vasodilatation artériolaire cérébrale couplée à une augmentation de la tension artérielle systémique, le second est l'augmentation du taux d'extraction de l'oxygène. Si la perfusion n'est pas rapidement rétablie et lorsque ces mécanismes sont dépassés, il se développe une ischémie responsable d'une nécrose localisée rapide. La formation d'un œdème cytogénique est constante et son importance proportionnelle à celle de l'infarctus. En cas d'infarctus massif, cet œdème peut conduire à une menace d'engagement.
En périphérie du siège de l'ischémie irréversible, il existe une zone de pénombre où la perfusion cérébrale est insuffisante pour permettre aux neurones de fonctionner mais assez pour survivre un temps. Cependant, si la perfusion n'est pas rapidement rétablie (de l'ordre de quelques minutes à quelques heures), ils mourront → intérêt de reperfuser le plus rapidement possible (thrombolyse) et d'assurer une neuroprotection (discutée, augmenterait le temps de survie neuronale, pas de molécule efficace disponible jusqu'à présent).
Un AVC ischémique peut se compliquer d'une hémorragie secondaire (transformation hémorragique). Cette transformation résulte d'un rétablissement de perfusion dans un territoire dont les vaisseaux ont été altérés par l'ischémie (ouverture de suppléances, dissolution ou mobilisation d'un caillot); elle peut survenir spontanément mais a souvent une composante iatrogène : traitement anticoagulant, fibrinolyse, désobstruction carotidienne, anastomose temporo-sylvienne effectuées en phase aiguë du ramollissement du caillot. Généralement cette composante hémorragique se limite à quelques pétéchies intraparenchymateuses, mais elle peut parfois prendre la forme d'un véritable hématome et menacer le pronostic vital.
Formes anatomocliniques
Elles sont très variables (du fait de la variabilité des suppléances et de leur efficacité), on décrit cependant des tableaux "classiques". La clinique s'installe le plus souvent brutalement, mais elle peut s'installer par à-coups ou de façon rapidement progressive. Des crises épileptiques généralisées ou partielles, voire un état de mal, accompagnent un infarctus dans 5%.
Territoire carotidien
A noter que les noyaux de la base (territoire carotidien) sont vascularisés de façon variable par des branches tant de l'ACM que de l'ACA et de la choroïdienne antérieure. Leur atteinte se traduit fréquemment par la survenue brutale de mouvements anormaux de type choréo-athétosiques +- signes d'irritation pyramidale.
Artère cérébrale moyenne (ACM) = infarctus sylvien
Il s'agit du plus fréquent des infarctus hémisphériques (80%).
- Infarctus sylvien total < occlusion proximale de l'ACM → hémiplégie complète, hémianesthésie, hémianopsie latérale homonyme, déviation de la tête et des yeux du côté de la lésion, aphasie (si hémisphère dominant, généralement gauche), anosognosie et héminégligence (si hémisphère mineur, généralement droit), jusqu'à des troubles de la vigilance (œdème cérébral, infarctus sylvien malin) allant jusqu'au coma et décès. Les séquelles fonctionnelles sont la règle en cas de survie.
- Infarctus sylvien profond < occlusion de branches perforantes de l'ACM → dominé par une hémiplégie massive proportionnelle (+- aphasie), souvent épisodes initiaux de troubles de la conscience avec déviation conjuguée de la tête et des yeux vers la lésion
- Infarctus sylvien superficiel → expression très variable. On peut observer en moins sévère et de façon +- isolée les symptômes précédents (hémiparésie sensitivo-motrice à prédominance brachio-faciale +- aphasie, anosognosie ou hémianopsie latérale homonyme/ apraxie idéomotrice et idéatoire/ acalculie) et/ ou un syndrome d'héminégligence controlatéral +- non reconnaissance de l'hémicorps paralysé +- anosgnosie (si hémisphère mineur, pariétal postérieur).
Artère cérébrale antérieure (ACA)
→ monoparésie crurale ou hémiparésie à prédominance crurale, apraxie idéomotrice de la main, hypertonie et grasping au membre supérieur, tendance aux stéréotypies, troubles du comportement urinaire, apathie, mutisme akinétique (si les 2 ACA naissent d'un tronc commun de la carotide interne et que celui-ci est occlus), troubles du comportement de type frontal.
Une association avec un syndrome sylvien suggère une thrombose carotidienne.
Artère choroïdienne antérieure
→ hémiplégie, hémianesthésie, hémianopsie. Absence de trouble phasique.
Territoire de l'artère cérébrale postérieure (ACP) = Infarctus occipitaux
→ hémianopsie homonyme controlatérale +- troubles de l'orientation visuelle +- troubles mnésiques (++ atteintes bilatérales hippocampiques) +- troubles visuels complexes (anosmie des couleurs, alexie pure sans agraphie, troubles de la représentation spatiale et prosopagnosie). Parfois associé à une atteinte thalamique (territoire profond) → troubles sensitifs variables de l'hémicorps controlatéral.
En cas d'infarctus occipitaux bilatéraux → cécité corticale (réflexe photomoteur conservé) et troubles mnésiques.
Territoire vertébro-basilaire
Toutes les combinaisons des syndromes suivants sont évidemment possibles (variations, suppléances). Ces AVC sont à suspecter typiquement face à un syndrome alterne (atteinte homolatérale d'une paire crânienne + atteinte controlatérale sensitive et/ ou motrice) ou des tableaux bilatéraux avec troubles de la conscience.
Syndrome de Wallenberg = syndrome latéro-bulbaire
Résulte d'une occlusion de l'artère de la fossette latérale du bulbe (naît de la PICA [artère cérébelleuse postéro-inférieure] ou de l'artère vertébrale)
→ installation brusque marquée par des vertiges, une céphalée postérieure, des troubles de la déglutition et/ou phonation, hoquet. Pronostic relativement favorable, des troubles de la déglutition ou de la phonation impose une mise à jeun. Parfois associé à un infarctus cérébelleux inférieur.
Clinique homolatérale à la lésion : hémianesthésie faciale respectant la sensibilité tactile, un Claude-Bernard-Horner, une paralysie de l'hémivoile et de l'hémipharynx (signe du rideau) et de la corde vocale, un syndrome vestibulaire (nystagmus rotatoire, déviation des index, voire latéropulsion), hémisyndrome cérébelleux à prédominance statique.
Clinique controlatérale à la lésion : hémianesthésie thermo-algique épargnant la face (atteinte du faisceau spino-thalamique).
Syndrome de l'artère cérébelleuse supérieure
- Ipsilatéral : syndrome cérébelleux, Claude-Bernard-Horner, +- hypoacousie (noyau cochléaire), diplopie (IV)
- Controlatéral : déficit thermoalgique facial
Infarctus paramédians du tronc cérébral
- Bulbaire → paralysie linguale homolat et atteinte sensitivo-motrice controlatérale des mbres.
- Protubérantiel → hémiplégie controlatérale, paralysie du VI homolatérale. En cas d'atteinte bilatérale (occlusion du tronc basilaire) → locked-in-syndrome (quadriplégie + paralysie des derniers nerfs crâniens + reste conscient et communique par des mouvements oculaires).
- Mésencéphalique → paralysie du III +- hémiplégie controlatérale +- syndrome cérébelleux controlatéral.
Infarctus cérébelleux
→ a/ paucisymptomatique ou hémisyndrome cérébelleux contro-latéral : vertiges, nystagmus, vomissements, dysarthrie, ataxie cérébelleuse. Souvent associé à la clinique d'un infarctus du tronc (tel qu'un syndrome de Wallenberg). Les formes frustres (vertiges ou instabilité isolés) sont de diagnostic difficile.
Les formes graves oedémateuses peuvent nécessiter un geste neurochirurgical (menace de compression du tronc cérébral).
Infarctus thalamiques
- Infarctus thalamique médian : syndrome confusionnel +- troubles oculomoteurs (si artères communes avec les artères mésencéphaliques paramédianes).
- Infarctus thalamique postéro-latéral : hémianesthésie controlatérale avec développement secondaire d'une hyperpathie.
- Infarctus thalamique antéro-latéral : "aphasie thalamique" dans les lésions gauches ou des troubles visuo-spatiaux dans les lésions droites.
Occlusion du tronc basilaire et autres infarctus graves du tronc cérébral
→ Locked-in-syndrome (quadriplégie avec diplégie faciale, seule la verticalité des yeux étant conservée, conscience conservée), coma pouvant évoluer vers un décès, diverses atteintes motrices bilatérales et troubles de la conscience. Le pronostic est catastrophique en l'absence de traitement fibrinolytique ou interventionnel rapide (+- relais par anticoagulants).
Conséquences de l'hypoperfusion cérébrale globale (bas débit)
Sur arrêt cardiaque, états de choc, hypotension artérielle sévère prolongée, complication d'une circulation extra-corporelle
→ ischémies particulièrement marquées aux zones jonctionnelles et dans le territoire postérieur → clinique souvent dominée par une cécité corticale : troubles complexes de l'utilisation du regard sur les données visuo-spatiales (difficultés à déplacer son regard d'un objet à l'autre, impossibilité de compter le nombre d'objets visibles, incapacité à saisir la signification d'une image complexe alors que les composants sont identifiés,…). Pronostic fonctionnel exécrable.
Le cas particulier des accidents ischémiques transitoires (AIT)
Un AIT est classiquement défini comme un déficit neurologique focal d'installation brutale et régressant totalement en moins de 24 heures (25% en moins de 5 minutes, 60% en moins d'une heure) sans lésion constituée à l'IRM = ischémie n'aboutissant pas à un infarctus. Au vu des progrès de l'imagerie, une nouvelle définition tend cependant à s'imposer : déficit régressif de moins d'une heure en l'absence de lésion à l'IRM (avec séquences de diffusion).
Il s'agit à la fois d'un diagnostic sous-diagnostiqué (du fait de symptômes transitoires ne conduisant pas toujours le patient à consulter) et sur-diagnostiqué (du fait qu'il s'agisse d'un diagnostic purement clinique et d'exclusion, nombre de troubles aspécifiques sont étiquettés "AIT" par le corps médical).
Ils résultent généralement d'un mécanisme embolique (++ athérosclérose artérielle et cardiopathies emboligènes). Plus rarement sont en cause des occlusions artérielles non emboliques (thrombose en voie de constitution, spasmes artériels, états d'hypercoagulabilité, artériopathies inflammatoires ou infectieuses ou toxiques, dysplasie ou dissection ou compression artérielle,…) ou un bas débit (général sur hypotension artérielle orthostatique, arythmie, anémie sévère, hyperviscosité sanguine,… +- sténose serrée d'une artère cérébrale ou localisé sur vol sous-clavier, vol carotido-basilaire,…).
Particularités cliniques
Caractère évolutif rapide (constitution en quelques secondes). La sémiologie est la même que pour les autres AVC ischémiques mais transitoire et généralement moins sévère. Les symptômes évocateurs sont:
- dans le territoire carotidien : déficits moteurs et/ ou sensitifs controlatéraux, troubles du langage, cécité monoculaire transitoire (AIT rétinien)
- dans le territoire vertébro-basilaire : déficit moteur et/ ou sensitif changeant de côté d'un accès à l'autre ou bilatéral (ex : "dérobement des jambes", bien que très peu spécifique), ataxie cérébelleuse sans vertige, dysphagie, hémianopsie latérale homonyme, flou visuel des deux yeux, cécité corticale,…
- L'apparition brutale de mouvements anormaux focalisés de type choréo-athétosiques chez un patient âgé sont également très évocateurs (noyaux de la base)
Une perte de connaissance, une confusion, une amnésie aiguë, des paresthésies ou une faiblesse généralisées transitoires, une dysarthrie, diplopie, drops attacks, vertiges ne doivent pas faire évoquer un AIT en première intention s'ils sont isolés. Les chutes ou pertes de connaissance du sujet âgé (++ étiologies mécaniques et cardiaques) sont exceptionnellement causées par des AIT.
Diagnostic et diagnostic différentiel
Le diagnostic repose en général sur la seule anamnèse. Diagnostic différentiel : syncopes, manifestations psycho-somatiques (malaises lipothymiques, troubles divers peu définis), aura migraineuse (rechercher la marche migraineuse, dominée par des troubles sensoriels. La céphalée peut être absente, ++ chez les patients âgés = équivalent migraineux), hypoglycémie (comportant parfois des manifestations focales. ++ diabétique sous hypoglycémiant), crise épileptique partielle (d'autant plus que certains AIT comportant des manifestations cloniques d'un membre ont été décris) +- déficit post-critique, tumeur cérébrale, hématome sous-dural, hémorragie intracrânienne limitée. Exceptionnellement : troubles ioniques.
En particulier, des symptômes oculaires transitoires doivent faire discuter : Horton, hypertension artérielle maligne, glaucome, œdème papillaire sur hypertension intracrânienne,…
Attitude à adopter
- Cas d'un patient vu durant un AIT:
- On ne peut déterminer l'évolution d'un AVC vers une résolution (AIT) ou un infarcissement (AVC constitué) → même prise en charge qu'un AVC constitué
- Cas d'un patient vu suite à un AIT:
- Importance de la prévention secondaire, un AIT n'est pas un événement banal :
- 30% des patients victimes d'un infarctus cérébral ont eu auparavant un AIT
- 25% des patients ayant eut un AIT feront dans les 5 ans un infarctus cérébral.
- 20% des patients ayant eu un AIT feront un infarctus myocardique dans les 5 ans (30% s'il existe des plaques carotidiennes). Inversement, l'existence d'une cardiopathie ischémique majore grandement la survenue d'un AVC constitué.
- → Imagerie en urgence (exclusion d'un processus expansif ou d'une hypertension intracrânienne) + biologie + ECG. Electro-encéphalogramme (EEG) si doute avec une crise épileptique → prise en charge générale d'un AVC ischémique +- traitement étiologique → bilan cardiovasculaire et prévention secondaire (cf infra).
- Cependant, un score ABCD2 < 4 autorise une prise en charge en ambulatoire (risque de récidive dans les 7 jours ≈ 0%), sauf situations particulières (dissection, fibrillation auriculaire, infarctus myocardique, AIT répétés,…). Selon plusieurs auteurs, ce score, validé comme facteur prédictif de récidives à court terme, aurait en fait une valeur diagnostique (hypothèse : le taux de récidive faible pour des scores faibles reflèterait le fait... qu'il ne s'agirait généralement pas d'un AIT).
- Importance de la prévention secondaire, un AIT n'est pas un événement banal :
Le cas particulier des lacunes cérébrales et petits infarctus profonds
Les petits infarctus profonds représentent ~20-25 % des infarctus cérébraux. = lésions < 2 cm de diamètre, résultant de l'occlusion d'une artériole perforante. Une lacune cérébrale étant définie anatomo-pathologiquement comme une cavité < 15 mm dans le parenchyme profond. La lipohyalinose (facteurs de risque significativement plus élevés que dans les autres types d'AVC : Hhypertension artérielle et diabète) en constitue la lésion étiologique la plus fréquente. Le diagnostic différentiel avec un petit infarctus profond lié à un mécanisme cardio-embolique ou athéro-emboliques (étiologies dont l'existence même est discutée) peut être difficile. Localisations préférentielles = noyau lenticulaire, noyau caudé, thalamus, pied de la protubérance.
Ils sont le plus souvent asymptomatiques, peuvent donner une hémiplégie motrice pure, un hémisyndrome sensitif pur, une hémiparésie avec ataxie homolatérale, un syndrome de maladresse de la main-dysarthrie, des mouvements anormaux isolés de type choréo-athétosiques. Souvent, elles ne sont pas uniques. Dans 30% des cas la constitution d'un infarctus lacunaire est précédé d'AIT récidivants dans le même territoire. Les infarctus lacunaires sont généralement suivis d'une bonne récupération mais ne sont pas anodins :
- ils ont tendance à se répéter (témoignent d'une lipohyalinose souvent diffuse)
- ils témoignent de facteurs de risque d'autres pathologies : HTA et/ou diabète → athérosclérose et pathologies cardiaques avec risque d'AVC emboliques, infarctus myocardique et insuffisance cardiaque chronique
L'accumulation de lacunes multiples peut se manifester par un état lacunaire = syndrome pseudo-bulbaire (dysarthrie et dysphagie, rires et pleurs spasmodiques,...) +- marche à petits pas et marche apraxique +- troubles sphinctériens +- démence artériopathique.
Le cas particulier des AVC ischémiques des sujets jeunes
Les AVC des < 45 ans représentent 2 à 12% des AVC ischémiques.
Le bilan diagnostic et étiologique est sensiblement le même que chez le sujet âgé. Cependant :
- Imagerie chez la femme enceinte : IRM sans gadolinium
- L'echographie cardiaque trans-thoracique doit être réalisée le plus rapidement possible pour exclure une endocardite même en l'absence de fièvre. Elle doit être systématiquement complétée par une échographie trans-œsophagienne pour exclure des malformations congénitales.
- Consultation stomatologique ou dentiste.
- Interrogatoire policier :
- antécédents de migraines, de cancers, de radiothérapie ? Notion d'arthrites, rash, photosensibilité, pleurésies, péricardites, fausses couches répétées, ulcérations buccales ou génitales, épisodes fébriles inexpliquées, anémie, thrombopénie, protéinurie ?
- antécédents familiaux d'artériopathies, de migraines, de dépression ou démence (CADASIL?)
- consommation de drogues et médicaments
- Examen clinique particulièrement attentif aux signes de maladies systémiques (hyperélasticité cutanée et ligamentaire [Ehlers-Danlos], papulomatose [Degos], livedo, neurofibromes et tâches cafés au lait, angiokératomes, lentiginose faciale,…)
- Fonds d'oeil systématique (rétinopathie hypertensive ? emboles de cholestérols ? ischémies rétiniennes multiples [syndrome de Suzac] ? plaques multifocales jaunâtres rétiniennes [épithéliomatose pigmentaire en plaques multifocalles et aiguës] ?)
- Complément de biollogie : coagulation (si TCA allongé → anticorps antiphospholipides, FAN, ANCA), VS, CRP, fibrinogène, électrophorèse des protéines,
- +- bilan de thrombophilie congénitale (déficits en protéine C ou S ou antithrombine III, résistance à la protéine C activée) et acquise (anticorps antiphospholipides) impératif si antécédents de thromboses, de fausses-couches répétées, de fausse positivité syphilitique, de signes de collagénoses
- Examen microscopique des urines + tigette + screening toxicologique à l'admission
- Certaines pathologies rares sont plus fréquentes chez la femme : Takayasu, Suzac, dysplasie fibromusculaire, syndrome des anticorps antiphospholipides, lupus érythémateux disséminé, syndrome de Sneddon, anémies par carence martiale. De même, certains facteurs de risque sont plus fréquents ou spécifiques : migraines, contraception orale, syndrome d'hyperstimulation ovarienne, certaines pathologies propres à la grossesse. Le traitement hormonal substitutif (TSH) post-ménopausique fait toujours débat mais semble également être un facteur de risque d'AVC.
- Certaines pathologies rares sont plus fréquentes chez l'enfant : vasculites infectieuses (++ varicelle), dissection des artères intra-crâniennes, Moya-Moya, drépanocytose, cardiopathies congénitales, thrombophilies, homocystinurie,...
Dans 15 à 45% des cas, aucune cause ne sera identifiée → envisager les étiologies rares et les diagnostics différentiels. Envisager la réalisation d'une ponction lombaire pour cytochimie, examen direct, cultures et PCR.
La mortalité et le risque de récidives à court et moyen termes sont généralement très faibles (particulièrement si le bilan étiologique est négatif). Le risque de survenue d'une épilepsie lésionnelle est par contre plus fréquent (5 à 7% à 3 ans) que chez le sujet agé, de même pour les dystonies post-hémiplégiques. Le risque de survenue d'un AVC pendant une future grossesse ne semble pas modifié par un antécédent d'AVC.
Diagnostic et examens complémentaires en urgence
Tout déficit neurologique focal d'apparition brutale doit faire évoquer un AVC après avoir éliminé :
- Un bas débit
- Une hypoglycémie
- Un déficit post-critique transitoire
- Une aura migraineuse
- Une méningo-encéphalite
Le diagnostic est avant tout clinique (déficit neurologique brutal correspondant à un territoire artériel). L'examen essentiel en phase aiguë réside en un CT-scanner sans produit de contraste (PC) (ou mieux une IRM) pour distinguer un AVC ischémique d'un AVC hémorragique, dont les prises en charge diffèrent radicalement. En outre, il peut montrer des signes indirects de thrombose veineuse et poser l'indication d'un CT-scanner avec PC ou d'une VRM.
En cas d'AIT ou d'AVC mineur ou d'AVC de récupération précoce, une imagerie en urgence est également recommandée, comprenant une imagerie vasculaire (echographie-doppler, angio-CT-scanner ou angio-IRM).
La mobilisation des moyens (examens complémentaires, thrombolyse, traitements endo-vasculaires, admission dans une stroke-unit ou une unité coronaire) décrits comme systématiques est à discuter en fonction de l'âge, du degré d'autonomie et des antécédents du patient. Est-il vraiment opportun de bilanter plus avant ou même d'hospitaliser un patient dément institutionnalisé présentant un déficit mineur et dont un bilan de base (CT-scanner cérébral, biologie sanguine, examen microscopique des urines, électrocardiogramme, radiographie thoracique) est normal ?
Glycémie au doigt dès que possible
L'apparition de déficits focaux est classique pour des glycémies < 40 mg/ dl. Dans le doute, administrer une ampoule de glucose pour toute glycémie sous 70 mg/ dl (dans les suites immédiates d'une hypoglycémie, la glycémie peut remonter transitoirement du fait de l'activation des systèmes de stress). L'amélioration symptomatique rapide suivant le resucrage établit le diagnostic.
De règle, toute manifestation anormale chez un diabétique insulinotraité doit être considérée comme une hypoglycémie jusqu'à preuve du contraire → en l'absence de glucomètre, test de resucrage.
CT-scanner cérébral non injecté en urgence = le strict minimum radiologique
Moins performant que l'IRM, mais plus souvent utilisé en phase aiguë du fait de sa disponibilité.
- Phase initiale (jusqu'à 24 heures) → peut être normal, montrer quelques signes précoces d'ischémie (effacement des sillons / du noyau lenticulaire, perte de la différenciation entre substances blanche et grise) ou montrer le thrombus (hyperdensité intra-artérielle). Cela différencie l'AVC ischémique de l'AVC hémorragique (sang hyperdense) et permet également d'exclure un abcès cérébral. L'importance de l'œdème peut être appréciée par l'effet de masse sur les ventricules. En cas de doute (clinique, biologie, signes indirect au CT-scanner) → réaliser un CT avec injection de PC ou une VRM pour exclure une thrombose veineuse cérébrale.
- Phase suivante (généralement à partir de 6 heures) → l'infarctus devient visible sous forme d'une hypodensité. En cas de transformation hémorragique on note un aspect inhomogène hypodense avec des zones hyperdenses.
- (Entre la 2ème et la 3ème semaine, l'injection de PC entraîne un rehaussement de la lésion [altération de la barrière hémato-encéphalique])
- Certains centres disposent actuellement des logiciels et de l'expertise nécessaire aux CT-scanners de perfusion (validés comme équivalent du DWI+ADC de l'IRM pour l'établissement d'un miss-match).
Le CT-scanner est donc principalement utile pour exclure une hémorragie intra-cérébrale ou d'autres diagnostics différentiels.
Résonnance magnétique cérébrale = GOLD STANDARD mais peu disponible et long (retarde une éventuelle thrombolyse)
- En T2 : hyperintense
- En T1 : iso ou hypointense (hyperintense possible si transformation hémorragique)
- IRM de diffusion : montre plus précocement des altérations (diminution du coefficient de diffusion [augmentation de l'intensité du signal] due à l'œdème cytotoxique).
- L'idéal en cas de suspicion d'AVC récent est d'effectuer une IRM avec des séquences de diffusion et de perfusion → le miss-match permet de déterminer l'existence d'une zone potentiellement viable et l'utilité d'un traitement thrombolytique ou endovasculaire
- Arguments pour le diagnostic différentiel (! les anomalies aux séquences IRM ne permettent pas de formellement différencier une lésion ischémique d'une lésion infectieuse. Il est nécessaire de se baser sur la topographie lésionnelle, les séquences angiographiques, la biologie et la clinique).
Examens angiographiques
Indispensable en cas de suspicion de sténose, occlusion ou dissection d'une artère cervico-encéphalique (++ angio-IRM, non irradiant). L'angiographie conventionnelle est encore rarement utilisée en cas de doute ou pour étudier les plus petites artères cérébrales. Un angio-CT-scanner comprenant les vaisseaux intra-crâniens et cervicaux est recommandé de règle endéans les 48 heures.
Examens biologiques
- Biologie sanguine : hématogramme, formule leucocytaire, glycémie, ionogramme, D-dimères, troponines et pro-BNP, fonctions hépatiques et rénales
- Examen microscopique et bactériologique des urines
- Gazométrie indispensable si troubles de la conscience / troubles ventilatoires
Radiographie thoracique
Electrocardiogramme
Systématique. 12 dérivations sont recommandées...
Echographie cardiaque trans-thoracique et échographie des vaisseau du cou
Recommandées de manière systématique en urgence. Echographie cardiaque impérative si suspicion endocardite (AVC fébrile, souffle non connu,…) et échographie des vaisseaux du cou impérative en cas de suspicion de dissection carotidienne/ vertébrale. Sinon et si non disponible en routine immédiatement, à faire endéans les 48 heures.
Divers
Echographie-doppler des membres inférieurs en cas de suspicion clinique et/ ou biologique de thrombose veineuse profonde ou de foramen ovale perméable à l'échographie (possible embolie paradoxale). Electro-encéphalogramme recommandé en cas d'AIT (crise épileptique ?). Ponction lombaire en cas de doute avec une méningo-encéphalite. Tigette urinaire + gazométrie en cas de suspicion de décompensation diabétique aiguë, de (pré)-éclampsie,...
Examens complémentaires à réaliser dans un second temps
Examens semi-urgents ou si non disponibles aux urgences :
- Echographie cardiaque trans-thoracique et holter du rythme cardiaque
- Echographie doppler des vaisseaux du cou (+- dupplex transcrânien)
- Biologie sanguine étendue (hémato-CRP, VS, fonctions rénales et hépatiques, ionogramme, lipides, sérologies HIV, syphilis et Lyme)
- Autres examens, non systématiques, selon le contexte et l'âge du patient : biopsie cutanée ou musculaire (maladie du tissu conjonctif ou de surcharge), ponction lombaire (angéite cérébrale), biologie auto-immune (FAN,…) et bilan de thrombophilie, fonds d'oeil, homocystéinémie, électro-encéphalogramme, échographie des membres inférieurs, holter de rythme cardiaque implantable de longue durée,…
Principaux diagnostics différentiels
Des AIT
Migraines accompagnées, crises épileptiques focales, tumeurs, hématomes, syncopes, hypoglycémie, lipothymie, hystérie, vertige paroxystique bénin, maladie de Ménière,…
Des AVC ischémiques installés
Autres type d'AVC, tumeurs, abcès cérébraux (parfois apyrétiques et sans hyperleucocytose, une fièvre et un syndrome inflammatoire résultant généralement d'un foyer d'origine extra-cérébral et non pas de l'abcès lui-même), méningo-encéphalite, hystérie, hypoglycémie,…
Complications
Oedème cérébral
Deux formes d'AVC oedémateux sont particulièrement graves et doivent faire discuter les indications d'une prise en charge en soins intensifs et d'une craniectomie décompressive précoce (endéans les 24 heures du début des symptômes - ne pas attendre la dégradation vers un décès imminent pour y songer) entre neurologues, neurochirurgiens et réanimateurs versus une prise en charge palliative :
- AVC sylvien malin (risque de décès maximal de J2 à J5) :
- Risque majeur = engagement temporal
- Suspicion clinique : survenue de signes de compression du tronc cérébral (hémiplégie complète brutale + déviation de la tête et des yeux vers le côté opposé, troubles de la conscience) +- aphasie ou héminégligence +- signes d'engagement temporal (altération rapidement progressive de la conscience, mydriase aréflectique uni puis bilatérale, dépression cardio-respiratoire avec hypoxémie et hypercapnie)
- Suspicion au CT-scanner :
- à H6 : signes précoces d'ischémie concernant > 50% du territoire de l'ACM
- à H48 : hypodensité de l'ensemble du territoire de l'ACM ou déplacement horizontal de la glande pinéale de plus de 4 mm
- Suspicion à l'IRM de diffusion : volume DWI > 145 cm³ (sensibilité de 100%, spécificité de 94%)
- Plusieurs études ont démontré que le taux de mortalité spontané (~ 50 à 80%) était diminué d'environ moitié (sans augmentation du taux de handicaps sévères à 6 mois) en cas de craniectomie décompressive précoce dans cette indication.
- Infarctus œdémateux compressifs du cervelet (risque de décès maximal de J2 à J5) :
- Risque majeur = compression du tronc cérébral et hydrocéphalie aiguë
- Suspicion clinique : signes d'un infarctus cérébelleux → céphalées en majoration, hémiplégie complète brutale, déviation de la tête et des yeux côté opposé, troubles de la conscience, dépression cardio-respiratoire, paralysies oculomotrices et diplopie, troubles de la déglutition, disparition du réflexe nauséeux
- Suspicion au CT-scanner : signes précoces d'ischémie étendue, compression du IVème ventricule, dilatation du système ventriculaire en amont
Transformations hémorragiques (très fréquentes, survenant généralement endéans les 2 semaines)
- Elles sont généralement limitées à des pétéchies intracérébrales plus ou moins confluentes sans traduction clinique. Plus rarement, elles peuvent réaliser de véritables hématomes intra-infarctus susceptibles d'aggraver le tableau voire d'entraîner le décès. Dans ce cas, leur prise en charge se calque sur celle des hémorragies intracérébrales.
- Facteurs de risque de transformation hémorragique importante : infarctus étendu, signes d'ischémie précoces au CT-scanner (< 4 heures), traitement anticoagulant ou thrombolytique, hypertension artérielle sévère.
Crises épileptiques (rares, survenant dans < 5% des cas, généralement endéans les 24h)
Leur survenue en l'absence d'hémorragie doit faire discuter la présence d'une thrombose veineuse cérébrale (TVC) ou d'une tumeur cérébrale, particulièrement en présence de céphalées ou de déficits neurologiques ne correspondant pas à un seul territoire artériel. Les crises précoces (premières semaines) ont un très faible risque de récidive à long terme et ne nécessitent pas de traitement de fond au long cours, contrairement aux crises tardives (mois suivants) généralement secondaires à la formation de gliose.
Complications médicales générales
Elles constituent de loin la principale cause de morbi-mortalité : oedème pulmonaire aigu (décompensation cardiaque ou oedème pulmonaire aigu neurogénique), arythmies, ischémie myocardique, infections, escarres, thrombose veineuse profonde (TVP) et embolie pulmonaire (EP),…
Prise en charge thérapeutique - Traitements
Prise en charge aiguë
Prise en charge initiale commune à tous les types d'AVC


- Diagnostic clinique d'AVC (cf diagnostic différentiel) → à voir endéans 15 minutes + réalisation d'un CT-scanner ou d'une IRM (IRM impérative si clinique de la fosse postérieure) endéans 30 minutes + biologie (ionogramme, hémato-CRP, urée-créat, transaminases, troponines, coagulation, D-dimères et glycémie!) + électrocardiogramme + monitoring (tension artérielle, rythme cardiaque, saturation en oxygène, température) minimum 72 heures en cas de déficit neurologique significatif + position semi-assise + perfusion 1L/ 24 heures NaCl 0,9% (sauf si risque majeur d'OPH, à discuter selon l'âge et les antécédents) + radiographie thoracique + examen microscopique des urines + gazométrie
- Evaluation rapide du profil évolutif (AIT, RIND, AVC installé, AVC en évolution) et de la sévérité de l'AVC (Glasgow, NIHSS)
- Mesures générales :
- Evaluer l'opportunité d'une surveillance aux soins intensifs USI ou labo de choc avec cathéter artériel si troubles de la conscience, hémodynamiques ou respiratoires
- Dépistage et prise en charge habituelle des urgences vitales (infarctus myocardique, dissection aortique, détresse respiratoire, choc,…).
- Corriger les perturbations des paramètres physiologiques :
- Hypertension artérielle : Respect de l'élévation tensionnelle durant la première semaine : ne corriger la tension que si TAS > 220 mmHg ou TAD > 120 mmHg et de façon très progressive (ne pas utiliser d'anticalciques, action trop rapide) en ne descendant pas sous 170/100!
- Exceptions : traiter plus agressivement (cf les chapitres spécifiques à ces situations) si encéphalopathie hypertensive, défaillance cardiaque sévère, dissection aortique
- Choix :
- 1 = labétalol (trandate) 10mg, répéter après 10 min SN, max 200mg/j
- Contre-indications : insuffisance cardiaque (absolue si FEVG < 20%), BAV deuxième ou troisième degré, bradycardie, bronchopneumopathie chronique ou asthme très sévère
- 2 = captopril (capoten) 6,25mg à 25mg jusqu'à 3x/j PO/IM
- Contre-indications : grossesse, sténose de l'artère rénale, insuffisance rénale
- 3 = urapidil (ebrantil) 10-50 mg IV puis 4 à 8 mg/ heure IV
- 4 = clonidine (catapressan) 0,15 à 0,3 mg jusqu'à 3 x/ jour SC ou IV
- 1 = labétalol (trandate) 10mg, répéter après 10 min SN, max 200mg/j
- Hypotension artérielle : correction des hypotensions sur hypovolémie ou associée à une dégradation neurologique (Voluven 500 ml en 2 heures) pour des TAS < 100 mmHg si normotendu (< 150mmHg si hypertendu connu avec dégradation neurologique). Recours aux amines éventuel suivant les schémas habituels de prise en charge de chocs
- Hypoxémie → oxygénothérapie aux lunettes, 2-4 l/ minutes [si saturation en oxygène < 95%, systématique même en cas de normoxémie si AVC sévère ?], voire ventilation assistée
- Eliminer pneumonie et exacerbations d'asthme et BPCO
- Correction des hypoglycémies, hyperglycémies, hyperthermie
- Si résolution des déficits après correction d'une hypoglycémie → remettre en cause le diagnostic d'AVC qui devient très peu probable
- Troubles hydro-électriques
- Prévention des bronchopneumonies de déglutition + assurer apports caloriques par sonde naso-gastrique si paralysie du voile du palais, fausse déglutition à un verre d'eau ou troubles de la conscience
- Protection gastrique - ranitidine 150 mg 1 x/ jour
- Prévoir antidouleur et anxiolytique si nécessaire
- Glycémies 3 x/ jour → prévoir schéma actrapid si nécessaire (pour glycémies > 180 mg/ dl) et glucosé 10-20% si glycémie < 50 mg/ dl)
- Nursing : prévention des escarres et soins de bouche
- Prise en charge des éventuelles arythmies et autres complications médicales, habituelle sauf :
- Eviter la resinusalisation même médicamenteuse si stabilité hémodynamique (minimiser le risque embolique)
- Indications restreintes de l'héparinoth (cf infra)
- Antibiothérapie empirique systématique en cas de foyer infectieux suspecté (++ pneumonie de fausse-déglutition)
- Dépistage et prise en charge des complications des AVC :
- Si crise épileptique :
- Traiter la crise par temesta IV 2 mg en 1 minute, répéter éventuellement jusqu'à 8 mg.
- Instaurer ensuite prophylaxie durant 30 jour par valproate (charger avec 15 à 20 mg/ kg puis instaurer 1 mg/ kg/ heure [maximum 2,5 g/ jour, taux souhaité : 50 à 100 µg/ ml]) ou keppra (2 x 1,5 g IV/ jour)
- Si œdème cérébral :
- traitement médical systématique : position semi-assise, oxygénothérapie, corriger hypercapnie, hypoxémie et hyperthermie, mannitol 20% (25 g IV en 30 minutes puis répéter 1x/6 heures) → envisager hyperventilation mécanique +- thiopental (250mg IV). Les corticoïdes sont de règle contre-indiqués.
- Avis neurochirurgical si menace d'engagement ou dégradation clinique malgré un traitement médical bien conduit
- Agitation : rechercher et corriger douleur, globe, fécalome, trouble hydro-électrique et infection +- envisager une sédation (++ temesta 2 mg, zyprexa 2,5 mg si âgé ou délirant)
- Si crise épileptique :
- Si suspicion endocardite (fièvre, souffle non connu, valvulopathe connu,…) → Hémocultures répétées + échographie cardiaque urgente
- Tout AVC fébrile (même hémorragique) doit faire exclure une endocardite
- Traiter si lésion suggestive à l'échographie ou forte suspicion (cf critères de la Duke University) :
- Antibiothérapie empirique IV :
- Si valve native : gentamicine 3 mg/ kg x1 + oxacilline 2 g x 6 + pen G 4.10^6 UI x 6 / jour
- Si allergie pen: gentamicine 3 mg/ kg x 1 + vancomycine 2 x 15 mg/ kg / jour
- Si prothèse valvulaire : gentamicine 3 mg/ kg x 1 + vancomycine 15 mg/ kg x 2 + rifampicine 300 mg x 3 (PO) +- ceftriaxone 2 g x 1 / jour
- Interrompre tout traitement par AVK (relais héparine si indication absolue d'anticoagulation telle que valve mécanique, thrombose veineuse cérébrale ou profonde, embolie pulmonaire,...)
- Avis chirurgie cardiaque selon résultat de l'échographie cardiaque
- Antibiothérapie empirique IV :
- En cas d'absence d'hémorragie au CT-scanner mais de forte suspicion clinique d'hémorragie sous-arachnoïdienne → ponction lombaire
- En cas d'absence d'hémorragie au CT-scanner mais de forte suspicion clinique d'hémorragie intracérébrale → IRM
- En cas de signes suggérant une thrombose veineuse cérébrale au CT-scanner ou de clinique suggestive → VRM dans l'heure suivant l'admission
- En cas de suspicion de dissection carotidienne ou vertébrale (pluie d'AIT, trauma dans les semaines précédentes avec CT-scanner non hémorragique, douleur latéro-cervicale, céphalée avec CT-scanner non hémorragique) → angio-IRM ou angio-CT-scanner + échographie des vaisseaux du cou
- Sont également recommandés :
- Echographie doppler des membres inférieurs (impérative si signes de thrombose veineuse profonde, d'ischémie des membres inférieurs ou de foramen ovale perméable
- Electro-encéphalogramme en cas d'AIT ou de RIND/AVC installé compatible avec un mal épileptique
→ après exclusion raisonnable d'un AVC hémorragique et d'une thrombose veineuse cérébrale et stabilisation éventuelle du patient :
Prise en charge spécifique des AVC ischémiques

- Optimiser la prise en charge médicale des complications, exceptionnel recours à la chirurgie (< 1%) :
- Si AVC sylvien malin + âge < 60 ans → envisager craniotomie +- exérèse de tissu infarci par neurochirurgien
- Si infarctus cérébelleux compressif → dérivation ventriculaire externe +- craniotomie sous-occipitale +- exérèse de tissu infarci par neurochirurgien
- Hématomes parenchymateux → cf prise en charge des hémorragie intracérébrales
- Evaluation de la sévérité via score NIH + appel neurologue
- Echographie cardiaque (y compris racine aortique) + des vaisseaux du cou recommandées
- Particulièrement en cas de suspicion d'endocardite, de fibrillation auriculaire non ou mal anticoagulée, d'infarctus myocardique, d'AIT répétés
- Si patient sous AVK → évaluer indication d'arrêt selon risque hémorragique, sinon remplacer par héparine non fractionnée
- Certaines étiologies nécessitent un traitement spécifique, la thrombolyse/ anticoagulation/ antiagrégants étant déconseillés voir démontrés délétères, ex :
- Drépanocytose → hyperhydratation, folates, antidouleurs, échanges transfusionnels, toujours exclure d'autres atteintes de crises vaso-occlusives
- Vasculites → corticothérapie ou immunosupresseurs
- Endocardite → antibiothérapie
- Evaluer l'opportunité d'une thrombolyse en l'absence de contre-indication :
- Contre-indications à une thrombolyse intra-artérielle en cas de présence d'un de ces critère : début des symptômes non déterminable ou au réveil – Survenue dans les 3 mois précédents de : AVC ischémique ou trauma crânien ou neurochirurgie – Antécédent d'hémorragie intracrânienne ou de diathèse hémorragique – Antécédent d'AVC + diabète – Comorbidité sévère, néoplasie active majorant le risque hémorragique, endocardite bactérienne active, pathologie hépatique ou pancréatique sévère, [grossesse], [tumeur intracrânienne] – INR > 1,5 ou aPTT anormal ou traitement par HBPM à doses curatives – TAS > 185 ou TAD > 110 mmHg malgré un traitement optimal – Suspicion clinique d'hémorragie sous-arachnoïdienne même en cas de CT-scanner normal ou [troubles de la conscience] ou déviation de la tête et des yeux – 50 mg/ dl < glycémie < 400 mg/ dl – Plaquettes < 100.000/ mm³ – Présence au CT-scanner ou IRM de : hémorragie intracrânienne ou effet de masse ou anévrisme ou malformation artério-veineuse ou ischémie étendue (hypodensité capsulo-striée ou disparition des sillons sur > 1/3 d'hémisphère ou disparition de la différentiation cortico-sous-corticale) – Discutables : 4 < NIHSS < 25 ou déficit spontanément rapidement dégressif, âge > 80 ans ou < 18 ans, dément
- Contre-indications à une thrombolyse IV en cas de présence d'un de ces critères : une des contre-indications de thrombolyse intra-artérielle – Délai de > 4h30 depuis le début des symptômes – Suspicion d'anévrisme aortique, de péricardite ou de pancréatite aiguë – chirurgie majeure ou trauma majeur ou ulcère gastro-duodénal dans les 3 derniers mois – hémorragie digestive ou urinaire dans le mois – ponction lombaire, ponction ou catéthérisation dans un site incompressible, infarctus myocardique, accouchement, RCP traumatique ou durant > 10 minutes dans les 10 derniers jours
- Critères de thrombolyse (ou autre mesure de recanalisation) intra-artérielle : Absence de contre-indications +
- SOIT 3 à 6 heures depuis le début des symptômes + occlusion de la carotide interne ou d'un tronc M1/M2 de l'ACM (à discuter avec thrombolyse IV si délai < 4 h 30)
- SOIT occlusion du tronc basilaire (idéalement dans les 6 heures, mais à envisager quel que soit le délai. Si thrombolyse IA impossible → envisager en IV jusqu'à 24 heures après début des symptômes)
- SOIT < 3 heures depuis le début des symptômes et contre-indication à une thrombolyse IV
- → endovasculaire interventionnel → surveillance neurologique toutes les 30 minutes durant 6 heures puis toutes les heures durant 16 heures → à 24 heures : contrôle CT-scanner et instaurer antiagrégation
- Critères de thrombolyse IV : Absence de contre-indication + hors critères de thrombolyse IA
- → administration sous monito de : rt-PA (actilyse) 1mg/ kg (max 90mg) IV dont 10% en 5 minutes et 90% en 1 heure → surveillance neurologique et des paramètres vitaux toutes les 15 minutes durant la thrombolyse puis toutes les 30 minutes durant 6 heures puis toutes les heures durant 16 heures → à 24 heures : contrôle CT-scanner et instaurer antiagrégation
- NNT = 4,5 à < 90 minutes, = 9 entre 91-180 minutes, = 14,1 entre 181-270 minutes, = 21,4 entre 271-360 minutes.
- Si pas de thrombolyse → évaluer opportunité d'une anticoagulation :
- Contre-indications absolues : AVC étendu (> 50% ACM), hypertension artérielle incontrôlable, transformation hémorragique significative, déviation forcée de la tête et des yeux. Contre-indications relatives : endocardite, troubles de la conscience et autres critères d'exclusion de la thrombolyse IV hormi les délais
- Critères d'anticoagulation : Absence de contre-indication + présence d'un critère parmi :
- Survenue d'une fibrillation auriculaire, flutter ou SSS AVEC AIT ou AVC mineur ou sténose mitrale ou prothèse mitrale ou thrombus intracavitaire à l'échographie
- Valve mécanique, infarctus myocardique avec thrombus transmural, thrombose de l'oreillette gauche, 2 lésions aiguës dans différents territoires artériels, clinique de lésion corticale (aphasie, hémi ou quadranopsie, héminégligence, hémiparésie non proportionnelle) ET moins de 2 facteurs de risque d'affection thrombotique, thrombose veineuse profonde ou embolie pulmonaire, Dissection artérielle extracrânienne ou sténose sub-occlusive de la carotide interne, AVC en progression APRES CT-scanner excluant toute transformation hémorragique et œdème susceptible d'expliquer la dégradation neurologique (dans ce cas, envisager l'arrêt de l'anticoagulation 48 heures après stabilisation), thrombophilie connue
- Héparine IV, bolus 5000 UI puis 25000 UI/ 24 heures avec contrôles aPTT à 3, 6, 12 et 24 heures
- Si pas de thrombolyse ni d'anticoagulation → antiagrégation + anticoagulation prophylactique :
- Acide acetylsalicylique (AAS) 160 à 300 mg/ jour IV ou PO (diminue les décès et les récidives précoces de ~1 à 2%) + dipyridamole 3 x 75 mg/ jour (= persantine) si déjà sous AAS. Remplacer par clopidogrel 75 mg/ jour si CI à l'AAS ou déjà sous combinaison AAS-dipyridamole
- Clexane 40 mg SC 1x/ jour (repousser à J2 si transformation hémorragique significative)
- Atorvastatine 80 mg/ jour sauf si origine cardio-embolique probable
- Evaluer nécessité d'un transfert en unité de soins-intensifs ou en stroke-unit pour > 48 heures
- Hormis les cas nécessitant un traitement en soins intensifs, tout AVC devrait être transféré dans une stroke-unit disposant d'infirmiers spécifiques et de neurologues et neurochirurgiens rappellables à tout moment. A discuter cependant selon l'âge, les co-morbidités, le degré d'autonomie et le statut cognitif préalable du patient.
- En cas de t° > 37,5°C → faire les prélèvements microbiologiques usuels + radiographie thoracique (+ envisager un traitement empirique si suspicion raisonnable d'endocardite) + couvrir comme une pneumonie de fausse déglutition dès les prélèvements effectués.
En cas d'aggravation neurologique secondaire
Réévaluation et systématiquement : paramètres, glycémie, biologie, gazo, IRM/ (angio)-CT-scanner, électro-encéphalogramme.
→ traiter les complications générales ou spécifiques aux AVC → si bilan négatif ou pas d'amélioration, réévaluer opportunité d'une thrombolyse, d'une anticoagulation, d'un acte endovasculaire.
Suite de la prise en charge
- Si sonde nasogastrique et pas de récupération après 1 à 2 semaines : gastrostomie
- Traitements étiologiques :
- Sténoses artérielles extra-crâniennes homolatérales :
- Carotide interne : chirurgie si sténose > 70% dans les 2 à 14 jours (sauf si transformation hémorragique) ou si sténose de 50-70% avec risque opératoire faible. Pour les sténoses > 70%, traitement endovasculaire si contre-indication à la chirurgie et récidive
- A noter que certains chirurgiens vasculaires exigent également une IRM sans signe de rupture de la barrière hémato-méningée pour poser une indication d'intervention. Il n'y a pas d'EBM justifiant cette attitude.
- Vertébrale → traitement médical → traitement endovasculaire ou chirurgie si récidive malgré traitement médical optimal
- Ne pas interrompre le traitement par AAS pour la chirurgie, donner AAS + clopidogrel juste avant et jusqu'à un mois après pour un stenting
- Carotide interne : chirurgie si sténose > 70% dans les 2 à 14 jours (sauf si transformation hémorragique) ou si sténose de 50-70% avec risque opératoire faible. Pour les sténoses > 70%, traitement endovasculaire si contre-indication à la chirurgie et récidive
- Sténoses artérielles intra-crâniennes 50 à 99% → traitement médical (y compris viser une tension artérielle < 140/ 90 mmHg passé la phase aiguë) → envisager traitement endovasculaire en cas de récidives (pas d'EBM)
- Cardiopathies emboligènes :
- Fibrillation auriculaire → anticoagulation (versus anti-aggrégation en cas de contre-indication)
- Infarctus myocardique avec thrombus mural du ventricule gauche objectivé → anticoagulation minimum 3 mois
- Valvulopathie mitrale rhumatismale → anticoagulation (INR 2 à 3)
- Autres valvulopathies (en l'absence de fibriallation auriculaire) → anti-agrégation
- Valves artificielles biologiques sans autre cause d'AVC → anticoagulation (INR 2 à 3)
- Valves mécaniques → anticoagulation (INR 2,5 à 3,5). Si récidive : rajouter asaflow 80 mg/ jour.
- Cardiomyopathies sévères : pas d'EBM, antiagrégation ou anticoagulation
- Foramen ovale perméable : Pas d'EBM → traitement médical habituel. N'envisager une anticoagulation ou une fermeture percutanée qu'en cas de récidives sans autre cause retrouvée ou d'association à un anévrisme du septum interauriculaire. (rechercher systématiquement une thrombose veineuse profonde par ailleurs)
- Autres cas à discuter individuellement avec cardiologues
- Drépanocytose → traitement classique + transfusions (viser < 30% d'Hb S). Envisager hydroxy-urée ou by-pass artériels en cas de sténoses importantes.
- Thrombophilies héréditaires :
- Recherche systématique d'une thrombose veineuse cérébrale associée
- En l'absence de thrombose veineuse cérébrale, anti-agrégation ou anticoagulation. Anticoagulation en cas de récidive sous anti-agrégation.
- Syndrome des anticorps antiphospholipides → anticoagulation. Présence d'un anticorps antiphospholipide sans remplir les critères du syndrome → antiagrégation (anticoagulation en cas de récidive)
- Maladie de Fabry → traitement classique + alpha-galactosidase 1 mg/ kg IV lent 1 x/ 2 semaines
- Dissections artérielles, thromboses veineuses cérébrales, anévrismes,… → cf chapitres dédiés
- Sténoses artérielles extra-crâniennes homolatérales :
- Contrôle des facteurs de risque:
- Abaisser la tension artérielle après la 1ère semaine, même chez le normotendu (viser < 120/80 ou une chute de 10/5mmHg) : ++ indapamide 2,5 mg/ jour + perindopril 1 x 4-8 mg/ jour (eprosartan si intolérance aux IEC) en l'absence de contre-indication (réduction des AVC de tous types de 28%) selon tolérance.
- A discuter en cas d'AVC d'origine probablement hémodynamique ou en cas de sténose carotidienne bilatérale ou en cas d'AVC d'origine cardio-embolique
- Contrôle tensionnel par holter de 24 heures à 3-6 mois
- Contrôle strict d'un diabète
- Si diabète de type 2 NIR → préférer traitement par pioglitazone
- Si AVC non cardio-embolique ou hyperlipidémie (si cholestérol total > 175 mg/ dl ou LDL cholestérol > 100 mg/ dl) → statine : atorvastatine = lipitor 80 mg en aigu puis 40 mg/ jour +++
- Hyperhomocystéinémie → suplémentation en folates 4 mg/ jour (Folavit) et vitamine B12 100 à 250mg (Befact) ???… Effet controversé, possible effet péjoratif → non reccomandé
- Stopper le tabagisme (diminue le risque de près de 50%) et l'alcool (facteurs de risque = > 2-3 u/ jour pour l'homme, > 1-2 u/ jour pour la femme), lutte contre l'obésité, exercice physique 3 x 30 minutes/ semaine, régime pauvre en sel et en graisses
- Traiter les troubles du sommeil (apnées obstructives → ventilation à pression positive continue,…)
- Abaisser la tension artérielle après la 1ère semaine, même chez le normotendu (viser < 120/80 ou une chute de 10/5mmHg) : ++ indapamide 2,5 mg/ jour + perindopril 1 x 4-8 mg/ jour (eprosartan si intolérance aux IEC) en l'absence de contre-indication (réduction des AVC de tous types de 28%) selon tolérance.
- Traitement antithrombotique
- En l'absence d'indication de traitement anticoagulant :
- AAS (160-325 mg/ jour durant 1 semaine puis 80-160 mg/ jour) +- dipyridamole (++ si déjà traité par AAS) (2 x 200 mg retard ou 3 x 75 mg/ jour) (aggrenox 2 x/ jour = ASS + dipyridamole)
- Clopidogrel 75 mg/ jour (Plavix) = alternative (remboursé uniquement en cas de contre-indication à l'AAS)
- Exceptionnellement (événement coronaire dans l'année ou stenting coronarien), l'association d'AAS et de clopidogrel peut être envisagée
- AVK (Sintrom) ou nouveaux anticoagulants oraux en relais de l'héparine ou à instaurer après 1 à 4 semaines en remplacement de l'antiplaquettaire
- si fibrillation auriculaire (INR 2-3) ou prothèse valvulaire mécanique (INR > 3). A discuter pour les autres cardiopathies emboligènes démontrées.
- si dissection d'une artère extra-crânienne, jusqu'à normalisation de la paroi (~ 3-6 mois)
- anticoaguler 3 mois un thrombus mural post-infarctus myocardique
- anticoagulation si critères du syndrome des anticorps anti-phospholipides :
- maladie vaso-occlusive dans plusieurs organes ou perte fœtale
- anticorps anti-cardiolipine ou anticoagulant lupique présent à moyenne ou haute concentration sur 2 dosages à 6 semaines d'intervalle
- En l'absence d'indication de traitement anticoagulant :
- Femmes ayant eut un AVC ou AIT : envisager HBPM durant les grossesses.
- Les crises épileptiques précoces (semaines suivant l'AVC) ont un faible risque de récurrence (irritation cérébrale) et ne nécessitent pas un traitement prophylactique au-delà de 1 mois, contrairement aux crises tardives qui doivent faire discuter l'instauration d'un traitement anti-épileptique chronique
Bibliographie
Bradley WG et al., Neurology in clinical practice, 5th ed., Butterworth-Heinemann, e-dition, 2007
Bushnell C et al., Guidelines for the prevention of stroke in women: a statement for healthcare professionals from the American Heart Association/American Stroke Association, Stroke, 2014 May, 45(5):1545-88
Cambier J et al., Neurologie, 13e édition, Masson, 2012
Caplan LR, Caplan's Stroke : a clinical approach, 4th edition, Sauders, 2009
Henri GL, Neurologic emergencies, McGraw-Hill, 2010
Jauch EC et al., Guidelines for the early management of patients with acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association, Stroke, 2013 Mar, 44(3):870-947
Latchaw RE et al., Recommendations for Imaging of Acute Ischemic Stroke. A Scientific Statement From the American Heart Association, Stroke, 2009, 40:3646-3678
Longo L et al., Harrison's principles of internal medicine, 18th ed., McGraw-Hill, 2012
Meschia JF et al., Guidelines for the primary prevention of stroke: a statement for healthcare professionals from the American Heart Association/American Stroke Association, Stroke, 2014 Dec, 45(12):3754-832
Osborn AG, Diagnostic imaging : brain, Amirsys, USA, 2d ed., 2009
Powers WJ et al., 2015 AHA/ASA Focused Update of the 2013 Guidelines for the Early Management of Patients With Acute Ischemic Stroke Regarding Endovascular Treatment: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association, Stroke, 2015 Jun 29
The European Stroke Organization (ESO) Executive Committee and the ESO Writing Committee, Guidelines for Management of Ischaemic Stroke, ESO, 2008
Wijdicks EF et al., Recommendations for the management of cerebral and cerebellar infarction with swelling: a statement for healthcare professionals from the American Heart Association/American Stroke Association, Stroke, 2014 Apr, 45(4):1222-38