Artériopathie oblitérante des membres inférieurs (AOMI)
Date de dernière édition : 22/09/2024
Une artériopathie oblitérante des membres inférieurs (AOMI) est définie comme la présence de sténoses (rétrécissements) progressives des artères périphériques des membres inférieurs entraînant une réduction du débit sanguin périphérique. La symptomatologie apparaît lorsque les suppléances deviennent insuffisantes pour assurer les besoins cellulaires en oxygène (ischémie d'effort ou de repos, troubles trophiques, risque d'ischémie aiguë).
Sa prévalence est de 1% avant 50 ans et de 7% après 60 ans. Le sex-ratio est de 3 hommes pour 1 femme avant 65 ans et égal ensuite.
Ses causes potentielles sont multiples mais sont généralement celles de l'athérosclérose.
L'AOMI est généralement bénigne en soi (l'ischémie critique ne concernant que 1% des > 55 ans), mais est associée à des pathologies de très mauvais pronostic : coronopathies (50 à 75%), sténoses carotidiennes et/ ou vertébrale (10%), anévrisme de l'aorte abdominale (10%), accidents vasculaires cérébraux,…
Etiologies et formes cliniques
- Athérosclérose : ~ 70% des cas
- Patient âgé, évolution lente
- Oblitérations localisées, atteinte uni ou bilatérale
- Gangrènes extensives
- Vaisseaux les plus touchés : aorte, iliaques, fémorales
- Artériopathie diabétique : ~ 20% des cas, généralement plus sévère et plus distale
- Patient jeune, évolution rapide
- Oblitérations multisegmentaires, atteinte bilatérale
- Fréquentes lésions trophiques distales (++ orteils)
- Vaisseaux les plus touchés : tibiales antérieures et postérieures, péronière, pédieuse, artérioles
- Artérosclérose (artérite sénile = vieillissement physiologique) : ~5%
- Artériopathie emboligène
- Rechercher de petites taches plantaires purpuriques, un orteil bleu, un livedo. De telles manifestations associées à des pouls encore présent aux chevilles doivent faire réaliser une artériographie de l'ensemble de l'arbre artériel et un bilan de purpura (exclure en priorité une endocardite infectieuse).
- Vasculites
- A évoquer chez les sujets jeunes et en cas de signes systémiques ou d'un syndrome inflammatoire inexpliqués
- Maladie de Takayasu, Buerger, panartérite noueuse, lupus érythémateux disséminé, maladie de Horton,...
- Divers
- A évoquer chez les sujets jeunes ou en cas d'autre signe évocateur
- Troubles de l'hémostase, homocystinurie,...
Les facteurs de risque sont donc principalement ceux de l'athérosclérose : tabagisme, diabète, homme > 55 ans ou femme > 65 ans, dyslipidémie, hypertension artérielle, sédentarité, obésité, autres antécédents cardio-vasculaires.
Clinique et évolution
Le diagnostic repose essentiellement sur l'anamnèse, à un moindre degré sur l'examen clinique. Les examens complémentaires servant essentiellement à grader l'atteinte.
Anamnèse
- Claudication intermittente = le symptôme cardinal = douleur (ou faiblesse ou "crampes") d'un membre (intensité et siège variable, ++ au mollet) se manifestant à l'effort. Survient souvent après le même périmètre de marche ou le même type d'effort et cède à l'arrêt en quelques minutes.
- Douleurs de décubitus, soulagées en position jambes pendantes
- Troubles trophiques ?
- Notion de diabète ? de pathologies cardio-vasculaires ? de facteurs de risque (hypertension artérielle, tabagisme,...) ?
Examen clinique
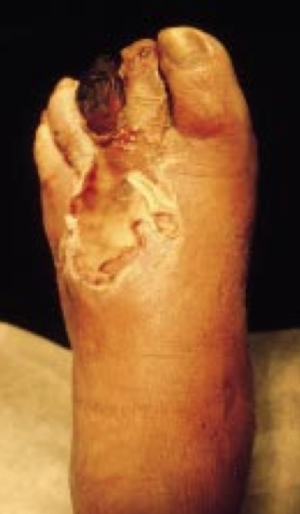
- Inspection : signes d'insuffisance artérielle (amyotrophie, poils rares, ongles secs et cassants, peau sèche et fissurée, pieds pâles et froids, cyanose, ulcères douloureux,…), signes de pied diabétique,…
- Palpation comparative des pouls fémoraux, poplités, pédieux et tibiaux postérieurs. Abolition ou diminution? Induration ou dilatation anévrismale?
- Auscultation artérielle de l'aorte aux genoux : souffle (sténose) ?
Evolution
- Parmi les > 55 ans :
- 10 à 20% d'AOMI asymptomatiques (découverte incidentelle, implication pronostique discutée)
- Parmi les patients symptomatiques :
- 1% d'ischémie critique dès le diagnostic
- 30% de mortalité à 5 ans (dont 75% d'origine cardio-vasculaire)
- 70 à 80% resteront stables ou s'amélioreront
- 20 à 30% progresseront et nécessiteront une revascularisation endovasculaire ou chirurgicale
- 10% progresseront vers une ischémie critique nécessitant une amputation
Examens complémentaires
Biologie
Recherche des facteurs de risque : hémoglobine glyquée, lipides, uricémie, hémogramme, fibrinémie, homocystéine, CRP-VS.
Mesure des pressions de perfusion et de l'index bras-cheville (ABI)
ABI (mesure avec Doppler) = Psystolique cheville / Psystolique bras (mesures bilatérales, prendre la valeur la plus élevée)
- > 1,3 : médiacalcinose
- 0,9-1,3 : normale
- 0,41-0,9 : AOMI légère à modérée
- < 0,4 : AOMI sévère
A noter que la médiacalcose (médiacalcinose) est le principal diagnostic différentiel de l'AOMI pour une diminution ou abolition de pouls périphériques. Elle peut cependant co-exister avec une véritable AOMI et rendre l'ABI difficilement interprétable.
Epreuve d'hyperhémie
En cas de doute diagnostique, on peut demander au patient de faire un effort musculaire (tapis roulant/ escabeau) → normalement la Ptibiale augmente avant de revenir à la normale. En cas d'AOMI elle diminue.
Pression transcutanée en oxygène
Alternative si les Pperfusions mesurées au doppler sont peu fiables (médiacalcinose à l'ABI mais haute suspicion clinique d'AOMI). La normale au dos du pied est de 40 à 80 mmHg.
Echographie doppler des membres inférieurs, des carotides et de l'aorte abdominale
Examens artériographiques
Un examen artériographique est indispensable si une intervention est envisagée. Il fournit les meilleures informations anatomiques mais ne remplace pas les examens non-invasifs précédemment cités (pas d'évaluation fonctionnelle).
- Angio-IRM
- Angio-CT-scanner
- Aorto-artériographie conventionnelle : reste le GOLD standard, bien que les angio-IRM/ CT-scan tendent à s'y substituer, et permet un éventuel traitement simultané. Indispensable en cas de suspicion d'origine embolique.
Classification de Fontaine
Stades |
Critères | |
I |
|
Lésions asymptomatiques |
II |
|
Claudication intermittente, ischémie d'effort |
|
IIa |
Périmètre de marche > 200 m |
|
IIb |
Périmètre de marche < 200 m |
III |
|
Ischémie de repos, douleurs de décubitus |
|
IIIa |
Psyst cheville > 50 mmHg |
|
IIIb |
Psyst cheville < 50 mmHg = niveau d'ischémie critique |
IV |
|
Troubles trophiques : ulcérations, gangrène,… (! "faux stade IV" : mal perforant plantaire, stases veineuse,… !) |
Diagnostics différentiels
Variables selon la présentation clinique :
- Claudication intermittente → claudication neurogène sur canal lombaire étroit (douleurs souvent peu intenses, accompagnées de paresthésies, soulagée par la flexion du rachis et aggravée par son extension, pas de troubles trophiques), claudication veineuse (survient dans un contexte de séquelles de phlébites majeures, tend à s'améliorer au fur et à mesure de la marche) ?
- Troubles trophiques → angiodermite nécrotique (infarctus cutanés extensifs, ++ patients âgés hypertendus et/ ou diabétiques, très bonne cicatrisation après excision de la nécrose sans revascularisation)
- Patients jeunes → Buerger (tabagisme important, Raynaud, test d'Allen +,…), syndrome de la poplitée piégée (compression extrinsèque → sténose, anévrisme post-sténose et migrations emboliques simulant une artériopathie jambière), coarctation de l'aorte, dysplasie fibromusculaire, endofibrose, kystes adventiciels,… ?
- Contexte inflammatoire : Horton ? Takayasu ? PAN ?
Prise en charge thérapeutique - Traitements
Hors étiologies rares (vasculites, maladies emboliques,...) nécessitant une prise en charge spécifique, la prise en charge se limite en une maîtrise des facteurs de risque, une anti-agrégation et une éventuelle revascularisation.
Maîtrise des facteurs de risque et prise en charge médicale
- Arrêt du tabagisme, corriger les troubles métaboliques, réentraînement physique (> 3 x 30 minutes/ semaine, ++ marche jusqu'à l'apparition d'une douleur sub-maximale, durant > 6 mois),…
- Anti-agrégation : acide acétylsalicylique 80 à 160 mg/ jour. N'améliore pas ou peu l'AOMI mais prévient les manifestations cardio-vasculaires associées.
- L'utilisation de ticlopidine, dipyridamole ou clopidogrel est discutée
- Statines (prévention secondaire + stabilisation des plaques d'athéromes)
- Traitement anti-hypertenseur si besoin
- Antidouleurs
- L'utilisation de vaso-dilatateur est discutée. Ils sont surtout utilisés dans les ischémies critiques.
- Discuter l'utilisation de prostaglandines en cas de stade sévère sans intervention possible.
- Soins locaux des troubles trophiques, régime hypercalorique, antibiothérapie si surinfections
- Classiquement contre-indiqués, il n'existe en fait pas d'EBM démontrant un rôle délétère des ß-bloquants → à utiliser si nécessaire (coronopathies, insuffisance cardiaque,…)
- En cas de diabète, viser une HbA1c < 6,5%
Techniques de revascularisation
Indication certaine en cas d'ischémie critique (à partir du stade IIIb). A discuter pour les stades IIb et IIIa. Le choix entre chirurgie et traitement endovasculaire dépend de l'anatomie des lésions et du degré d'expertise du centre de référence.
- Angioplastie endoluminale par ballonet +- endoprothèses en dacron. Risque de resténose majoré en cas d'intervention distale. Traitement le plus utilisé pour les lésions courtes.
- Chirurgie :
- Endartériectomie
- Pontages veineux ou dacron. Technique la plus utilisée pour les lésions diffuses.
- Sympathectomie lombaire : peut avoir un effet sur les douleurs, indications rares.
- Prise en charge d'autres lésions vasculaires mises en évidence au cours du bilan le cas échéant (envisager une endartériectomie des sténoses carotidiennes de > 60% si l'espérance de vie du patient est > 5 ans, envisager un stenting de sténoses vertébrales > 50% en cas d'accidents vasculaires cérébraux récurrents malgré un traitement médical optimal, prise en charge d'éventuels anévrismes aortiques,...)
Amputations
A envisager en cas de gangrène distale.
Bibliographie
Berger JS et al., Overview of lower extremity peripheral artery disease, UpToDate, 2022
Davis MG et al., Approach to revascularization for claudication due to peripheral artery disease, UpToDate, 2022
Davis MG et al., Management of claudication due to peripheral artery disease, UpToDate, 2022
EMC, Traité d'Angéiologie, 2018
Harris L et al., Peripheral artery disease: Prevalence and risk factors, UpToDate, 2022
Neschis DG et al., Lower extremity peripheral artery disease: Clinical features and diagnosis, UpToDate, 2022

