Dissections aortiques thoraciques
Date de dernière édition : 22/09/2024
Une dissection aortique thoracique consiste en une fissure de la paroi artérielle de l'aorte thoracique au niveau de l’intima, circonférentielle ou transversale, entraînant l'irruption d'un flux sanguin pulsatile cisaillant progressivement les fibres élastiques, aboutissant à la formation d'une fausse lumière d'extension progressive (généralement vers l'aval) entre l'intima et la média. L'évolution peut se faire vers une rupture ou une régression spontanée (thrombose du faux chenal). En l'absence de traitement, la mortalité est cependant de 90 à 95% à un an et rapidement fatale en cas de rupture. Il s'agit d'une urgence médico-chirurgicale absolue.
Causée par une rupture de l’intima atteignant ensuite la média ou à une hémorragie dans la média. La déchirure se place le plus souvent sur le bord D de l’aorte (pression plus forte). ++ par atteinte aiguë de l’intima sur une atteinte ancienne de la média.
Dans certains cas, le faux chenal retrouve plus bas sur l’aorte la vrai lumière par une rupture intimale distale à la dissection s’arrête et parfois le faux chenal peut se thromboser.
L'incidence est ~2/ 100.000 habitants/ an et augmente avec l'âge (pic à 60-70 ans). Sex-ratio de 2 hommes pour 1 femme.
Classification
Celle de Stanford est à préférer (la mieux corrélée à la gravité, à la réponse à un traitement médical seul et donc au degré d'urgence chirurgicale)
- Type A : entreprise de l’aorte ascendante (quel que soit le point d’entrée et l'extension). C'est la forme la plus dangereuse et la plus fréquente (85% des dissections)
- Type B : l’aorte thoracique ascendante n'est pas entreprise par la dissection (15% des dissections)
La classification historique de De Bakey est cependant encore largement utilisée par inertie du corps médical :
- Type I : la dissection s'étend de l'aorte ascendante jusqu'au moins l'arc aortique et généralement au-delà
- Type II : la dissection ne concerne que l'aorte ascendante
- Type III : la dissection débute à l'aorte descendante. L'extension est généralement antérograde, cependant, rarement, elle peut progresser de façon rétrograde (dans ce cas, le point d'entrée peut encore plus exceptionnellement se situer à l'aorte abdominale) jusqu'à l'arc aortique.
Etiologies et facteurs de risque
Pour qu'une dissection suive une lésion intimale, une altération pré-existante de la média doit toujours être présente :
- Lésions athéromateuses dont les principaux facteurs de risque sont l'hypertension artérielle (retrouvée chez 70% des patients), le tabagisme, les dyslipidémies, les toxiques (cocaïne ++), l'âge
- Anévrisme aortique
- Médianécrose kystique
- Maladies du tissu conjonctif : Marfan (la dissection aortique étant la première cause de décès chez les Marfan), Ehlers-Danlos
- Aortites inflammatoires : Takayasu, maladie de Horton, Behçet
- Valvulopathies : bicuspidie aortique ++
- Coarctation aortique
- Plus rares :
- Traumatismes (++ au niveau de l’isthme aortique), chirurgie et cathétérisme aortique
- Rupture sur ballon intra-aortique de contre-pulsion
- Grossesse (troisième trimestre)
Les dissections peuvent alors survenir sur ces lésions pré-existantes spontanément, à l'occasion d'un pic hypertensif ou suite à un traumatisme ou effort mineur.
Clinique et histoire naturelle
Présentation habituelle d'une dissection aiguë (< 15 jours) :
- Douleurs thoraciques aiguës dominant le tableau, déchirante, transfixiante entre les omoplates ou irradiant dans les lombes
- Une hypertension artérielle est habituelle. La survenue d'une hypotension est un marqueur d'extrême gravité (évolution habituelle vers un décès)
- Absence de pouls périphérique, asymétrie tensionnelle, apparition d’un souffle de régurgitation aortique, syncope, déficits neurologiques, compression des tissus adjacents (ganglions, œsophage, bronches, veine cave inférieure, Claude-Bernard-Horner), possible épanchement pleural,...
- Plus rares : infarctus myocardique (atteinte des ostia coronaires, ++ coronaire droite), signes ischémiques viscéraux ou des membres, accidents vasculaires cérébraux ou médullaires
- L’apparition d’une insuffisance aortique (souffle, baisse de la tension diastolique, signes échographiques) est le meilleur signe d’une urgence chirurgicale (dissection de type A)
Présentation habituelle d'une dissection "sub-aiguë" et chronique (> 15 jours) :
- Douleur généralement à l'arrière plan, voir absente. Les symptômes secondaires prédominent.
Complications
Les principales complications d'une dissection sont :
- La rupture aortique
- L'insuffisance de la valve aortique
- Extension rétrograde aux artères coronaires
- Insuffisance cardiaque aiguë
- Thrombo-embolies : accidents vasculaires cérébraux et médullaires, ischémies aiguë des membres, infarctus rénaux, infarctus mésentériques, emboles périphériques,...
- Ischémies organiques par diminution du flux sanguin en aval
Principaux tableaux évolutifs anatomo-cliniques
Dissection aortique classique
Consiste en la formation de une ou plusieurs solution(s) de continuité de l'intima alimentant le flux dans le faux chenal avec une dissection tubulaire ou hélicoïdale. En cas de fissure de sortie, le flux est sous moindre pression.
La porte d’entrée se situe au niveau de l’aorte ascendate dans 60% des cas, de l'arc aortique dans 15% des cas et plus en aval dans 25% des cas. L’extension se fait fréquemment jusqu’à la bifurcation iliaque et vers les vaisseaux supra-aortique. Une extension rétrograde vers la valve aortique (risque d'insuffisance aortique), les ostia coronaires et/ ou les artères intercostales est possible.
80% des cas évoluent rapidement vers la rupture aortique (dans le péricarde pour l’aorte ascendante, autre : dans le médiastrin, plèvre, péritoine). En l'absence de rupture, l’aspect habituel après 14 jours est celui d'un anévrisme disséquant et l'évolution peut se faire vers une thrombose du faux canal. L'évolution habituelle d'une dissection en l'absence de traitement est cependant le décès (mortalité de 90 à 95% à un an, +++ par rupture).
Un diagnostic précoce est le principal facteur pronostique. La mortalité d'une dissection est cependant très élevée même en cas de prise en charge adaptée :
- 20% des patients décèdent avant l’arrivée à l'hôpital
- Parmi les survivants, 10 à 20% décéderont à l'hôpital (en cas de chirurgie, la mortalité spécifique à l'intervention varie de 7 à 36%)
- Parmi les survivants, 40 à 50% décéderont endéans 1 an (ce qui concerne essentiellement les dissections de type A, ce taux étant inférieur à 10% pour les dissections de type B) et 60 à 70% endéans 10 ans (récidive d'une dissection, formation d'un anévrisme, insuffisance aortique évolutive,...)
En cas de rupture, la mortalité est de 50% avant l'arrivée à l'hôpital et 40 à 50% des survivants décéderont endéans 1 mois.
Hématome intra-pariétal
Médianécrose kystique avec rupture des vasa-vasorum entraînant une hémorragie intrapariétale dédoublant la paroi.
Qu'il y ait ou non secondairement une solution de continuité intimale, la nécrose entraine secondairement une dissection (++ de l'aorte descendante). Cette variante est considérée comme évoluant généralement vers une dissection classique bien que certains considèrent sa mortalité comme moindre (possible régression).
Dissection localisée
Elle correspondrait à une "dissection avortée" (déchirure évoluant rapidement vers une thrombose pariétale). Une lésion classée localisée peut cependant évoluer vers une dissection classique.
Ulcère pénétrant
Correspond à l'ulcération d'une plaque athéromateuse (+++ de l'arc aortique à l'aorte abdominale). L’évolution se fait le plus souvent vers une stabilisation, une régression ou un "faux anévrisme" (extravasation d'une collection sanguine contenue par les tissus environnants). Elle peut cependant évoluer vers une dissection classique (10 à 20% des cas ?).
Diagnostic différentiel
Il est large et variable selon le mode de présentation clinique. Il est généralement celui d'une douleur thoracique aiguë mais peut parfois mimer celui d'une dorsalgie, d'une douleur abdominale, d'un déficit neurologique,...
Examens complémentaires
Le diagnostic est avant tout clinique, la mise au point ne doit pas retarder la prise en charge thérapeutique et a pour but de :
- Confirmer le diagnostic
- Classer la dissection (entreprise de l'aorte ascendante ?)
- Différencier le vrai du faux chenal
- Rechercher un thrombus dans le faux chenal
- Préciser le nombre de portes d’entrée et l'éventuelle existence de portes de sortie
- Préciser si la dissection est communicante
- Déterminer l’existence d’une insuffisance valvulaire aortique
- Déterminer s’il y a extravasation (plèvre, péricarde, péritoine, médiastin)
- Déterminer l’éventuelle atteinte des branches de l'aorte (coronaires, cervico-brachiales, viscérales)
- Exclure les complications
Electrocardiogramme (ECG)
Systématique. Il est habituellement normal. En cas de présence de signes ischémiques, le diagnostic différentiel entre un syndrome coronarien aigu isolé ou secondaire à une dissection doit se baser sur l’anamnèse, la clinique, les ECG plus anciens et une échographie cardiaque.
Biologie et gazométrie
Hémato-CRP, ionogramme, troponines, compat, lipase, fonction rénale et hépatique. Contribue à exclure les diagnostics différentiels, les complications et bilan préop.
Radiographie thoracique
Inutile si le diagnostic est déjà considéré comme probable. Sinon, elle peut contribuer au diagnostic différentiel ou apporter des arguments positifs (dans 80% des cas : élargissement de la silhouette aortique avec parfois double contour. Possibles épanchements pleuraux, calcifications aortique, élargissement du médiastin,…).
Echographie cardiaque trans-thoracique et trans-oesophagienne
C'est l'examen fondamental.
Transthoracique :
- Permet de voir la valve aortique, la racine aortique et le début de l’aorte ascendante sur quelques centimètres. Permet une évaluation de la fonction cardiaque et l'examen du péricarde.
- Rapide, facile, non invasif MAIS incomplet.
Trans-œsophagienne :
- Mêmes observations mais de meilleure qualité
- L’aorte thoracique est visualisée jusqu’au niveau diaphragmatique. Parfois on peut voir le départ des vaisseaux brachio-céphaliques sur quelques centimètres.
- Le flux dans le faux chenal est visible, ainsi que la thrombose. L’aspect morphologique peut être décrit.
- A réaliser sous anesthésie générale
- Examen parfois difficile de réalisation, non dénué de risque, très inconfortable en urgence MAIS complet.
Angio-CT-scanner thoracique
- CT-scanner hélicoïdal avec produit de contraste et reconstruction multi-planaire.
- Très bonne caractérisation de la dissection
- Défauts : mauvaise appréciation de la partie horizontale de la crosse, non visualisation des coronaires, appréciation difficile de la valve aortique
Angio-IRM thoracique
- Sous réserve d'un recul plus faible, les résultats sont considérés similaires à ceux de l’angio-CT-scanner mais :
- Il est possible de réaliser des coupes dans tous les plans
- Pas d’irradiation
- Rarement disponible en urgence
- Long !
- Qualité inférieure de l’image
Aortographie conventionnelle
- Au vu des risques et des performances de l’angio-CT-scanner, cette technique n’est plus utilisée que lors d’une angiographie thérapeutique pour mise en place d’une endo-prothèse.
Prise en charge thérapeutique - Traitements
Exemple de schéma de prise en charge :
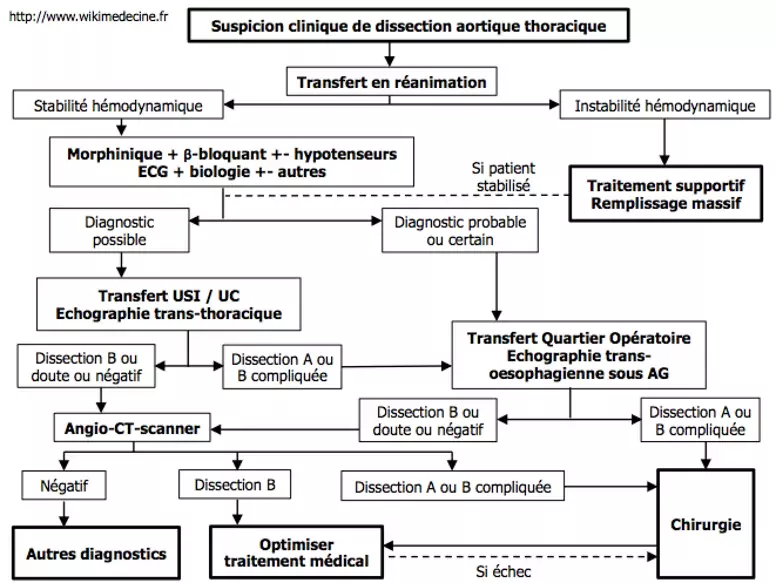
Prise en charge médicale
Toujours à réaliser.
- Transfert en réanimation, mesures générales, morphine, cathéters artériel et urétral
- En l'absence d'état de choc :
- Toujours un béta-bloquant (réduction des forces de cisaillement). Ex : metoprolol 5 mg IV/ 15 minutes. Anticalcique en cas de contre-indication.
- +- hypotenseurs (ex : catapressan 8 ampoules/ 24 heures et/ ou nitroprussiate 0,2-0,3 mcg/ kg/ heure. En cas de contre-indication, préférer les anticalciques. Eviter les vasodilatateurs directs tels l'hydralazine pour ne pas aggraver le cisaillement).
- Le but étant de ramener la TAS vers 100-110 mmHg, à adapter selon la tolérance hémodynamique.
- En cas d'état de choc, un traitement supportif doit être réalisé (intubation, remplissage et transfusions massifs), la chirurgie est rarement praticable, les béta-bloquants évidemment contre-indiqués et l’évolution le plus souvent fatale.
Discuter les indications chirurgicales urgentes
Dès la mise en route des mesures supportives : discussion systématique entre réanimateur et chirurgien vasculaire +- endovasculaire.
- Indications chirurgicales de principe :
- Dissections de type A (entreprise de l'aorte proximale)
- +++ par prothèse en Dacron sous circulation extra-corporelle + cure de l’insuffisance aortique si présente
- Dissections de type B compliquées (rupture aortique, ischémie viscérale ou des membres,...) ou échec du traitement médical (hypertension non contrôlable, dissection en progression ou dilatation aortique malgré un traitement médical optimal)
- +++ par prothèse en Dacron sous circulation extra-corporelle. Selon le degré d'expertise du centre, un traitement endovasculaire est parfois préféré.
- Quelque soit le type de dissection, une chirurgie est généralement considérée pour les Marfan
- Dissections de type A (entreprise de l'aorte proximale)
- Pour les dissections de type B non compliquées, un traitement endovasculaire peut être envisagé mais le traitement médical seul est généralement privilégié. A discuter selon le cas et l'expertise du centre de référence.
Cette différence de prise en charge se justifie par une différence de pronostic bien établie. Sous traitement médical seul, la mortalité est de 61% à 1 an et de 73% à 10 ans pour les dissections de type A. Pour les dissections de type B, elle est de 9% à 1 an et de 47% à 10 ans.
Suivi de la prise en charge
Un traitement anti-hypertenseur (de préférence une association béta-bloquant + anticalcique + inhibiteur de l'enzyme de conversion. Au minimum un béta-bloquant en l'absence de contre-indication. Eviter de principe les vaso-dilatateurs directs et les béta-bloquants ayant une activité sympathico-mimétique intrinsèque) au long cours doit être systématique.
Eviction des efforts importants.
Contrôle angiographique (++ angio-IRM) avant la sortie, à 1 mois, à 6 mois, à 1 an puis 1 x/ an.
Bibliographie
EMC, Traité de cardiologie, 2018
Masuda Y, Prognosis of patients with medically treated aortic dissections, Circulation, 1991 Nov;84(5 Suppl):III7-13