Zona
Date de dernière édition : 22/09/2024
Le zona est une maladie causée par la réactivation du varicella-zoster virus (VZV) acquis durant la varicelle. Il est fréquent et très contagieux.
Eléments de physiopathologie
La primo-infection par le VZV (causant la varicelle) se fait par transmission aérienne via les tissus lymphoïdes nasopharyngés. Les lymphocytes T infectés disséminent alors le virus dans le corps. Lors de l'éruption, des virus libres sont massivement présents dans le liquides des éruptions vésiculaires et infectent les nerfs présents le tissu cutané. Les virus migrent alors le long des axones par voie rétrograde jusqu'à atteindre les ganglions sensitifs où ils s'installent durablement.
Une fois présents dans les ganglions sensitifs, les virus y sont inaccessibles au système immunitaire. Lors de périodes de "faiblesse" du système immunitaire, le virus peut se "réactiver" : il se propage alors de façon antérograde le long des axones sensitifs.
Les facteurs de risques de réactivation sont l'immunosénescence (altération physiologique de la réponse immune avec l'âge), les traitement immunosuppresseurs et les maladies induisant une immunodépression (particulièrement le SIDA mais également les maladies auto-immunes). L'âge est le facteur de risque principal.
Eléments d'épidémiologie
L'immunosénescence étant le principal facteur de risque de réactivation, près de la moitié des cas surviennent chez des patients de plus de 60 ans. Il y a une légère prépondérance féminine.
De manière générale, 30% de la population présentera un zona au cours de sa vie avec 1 à 10 cas/ 1000 habitants/ an. Contrairement à la varicelle, il y a encore peu de différence d'incidence de la maladie entre les pays ayant mis ou non un programme de vaccination contre le VZV. Cela s'explique par le fait que la majorité des patients touchés par le zona sont âgés et ont présenté une varicelle avant la mise en place de ces vaccinations.
Modes de transmission
Le VZV est très contagieux, la transmission se faisant par voie respiratoire (inhalation de virus aérosolisés à partir de lésions cutanées ou de sécrétions respiratoires) et par contact avec les lésions tout comme durant la varicelle.
Tableaux cliniques
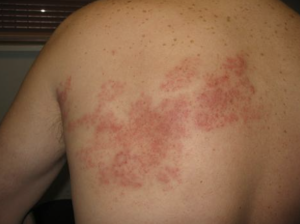
Zona non compliqué
L'évolution naturelle est la suivante :
- Névrite aiguë (75% des patients) : douleur neuropathique au dermatome correspondant à l'éruption, de début précédant généralement l'éruption de quelques jours à quelques semaines. Elle disparait endéans 1 mois chez > 80% des patients
- Eruption (tous les patients) de type varicelleuse limitée à un (parfois plusieurs) dermatome sensitif, plus fréquemment dans la région thoracolombaire
- petites macules évoluant vers des papules puis des vésicules (+- pustules, centres nécrotiques)
- Signes systémiques (20% des patients) : céphalées, fièvre, fatigue,… De début concomitant ou précédant l'éruption.
Les récidives de zona sont inhabituelles. Des réactivations récurrentes doivent donc toujours faire suspecter une immunodépression sous-jacente.
Complications du zona chez l'immuno-compétent
Névralgie post-herpétique
Définie comme une douleur neuropathique persistant > 90 jours post-infection. Il s'agit de la complication la plus fréquente (10% des patients, 5% chez les < 60 ans, 20% chez les > 80 ans).
Surinfections bactériennes
Il s'agit principalement de surinfections des tissus mou au streptocoque A. Rare mais redoutable syndrome de choc streptococcique.
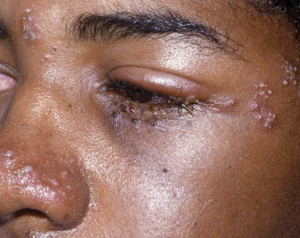
Zona ophtalmique
Il s'agit d'une réactivation du VZV dans le ganglion trigéminal. Elle entraîne le plus fréquemment une éruption dans le territoire V1, posant une menace oculaire.
La clinique comportes des prodromes (céphalées, fièvre, hémicranie ou hyperesthésie unilatérale avec douleurs rétro-orbitaires) suivis d'une éruption vésiculaire +- conjonctivite, épisclérite… une kératite est présente dans 2/3 des cas.
La principal facteur de risque de cécité définitive est le retard thérapeutique. Les atteintes concomitantes d'autres paires crâniennes sont peu fréquentes mais non exceptionnelles : atteinte des oculomoteurs (++ le III > IV, récupération habituelle, mécanisme vasculitique invoqué vs invasion directe),…
Nécrose aiguë de la rétine
Exceptionnelle. Probablement sur vasculite para-infectieuse.
Elle se caractérise par une diminution rapide et unilatérale (bilatéralisation secondaire dans 30 à 50% des cas) de la vision avec douleurs rétro-oculaires. Il y a un risque de décollement de rétine.
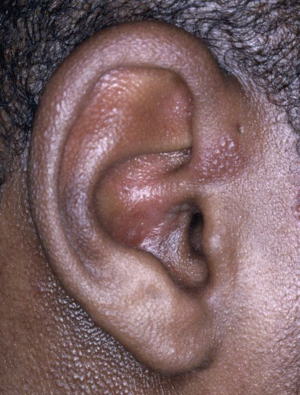
Zona otique = zona auriculaire = syndrome de Ramsay-Hunt
Causé par une réactivation du VZV dans le ganglion géniculé. Syndrome également rapporté avec l'HSV-2.
Triade typique : otalgies (d'apparition précédant souvent la PFP), paralysie faciale périphérique (PFP) homolatérale, vésicules dans le canal auditif et sur le pavillon. Autres signes possibles : diminution du goût, hyperacousie, atteintes des nerfs V (→ ! zona ophtalmique !), IX et X, VIII, labyrinthite, oculomoteurs, olfactif,…
La récupération de la PFP associée au VZV est de plus mauvais pronostic que la PFP idiopathique. De façon exceptionnelle, en cas d'absence de rash, l'IRM avec gadolinium contribue au diagnostic (un CT-scan est inutile) et à l'évaluation pronostique (la persistance d'un hypersignal à deux mois est d'une valeur pronostique péjorative).
Neuropathie périphérique motrice
Rare, elle concerne 3% des infections HZV. Elle résulte d'une invasion de la corne antérieure de la moelle et/ ou de la racine antérieure par le VZV
Se caractérise cliniquement par une parésie segmentaire coïncidant généralement avec le rash. La récupération est favorable dans 75% des cas.
Myélite transverse
Rare chez l'immunocompétent. Survient usuellement plusieurs jours à semaines après le rash. Chez l'immunodéprimé le rash peut être absent.
Encéphalite
Rare chez l'immunocompétent. Survient généralement concomitamment au rash. Mais peut le précéder ou le suivre de plus de 6 mois. Réponse variable à l'acyclovir (traitement long, émergence fréquente de virus résistants).
Accidents vasculaires cérébraux
Rares. Mécanisme supposé : vasculite para-infectieuse (démontrée à l'angiographie chez 50% des patients) et par invasion directe du virus, ++ à partir du ganglion trigéminal.
Généralement ischémiques, rarement hémorragiques. La mortalité est de 20% et de sévères séquelles sont la règle chez les survivants. A suspecter en cas d'AVC chez un HIV+, immunodéprimé ou d' éruption de zona récente…
Répéter les ponctions lombaires (co-infections ? résistance ?) si pas d'amélioration à 2 semaines.
Syndrome de Guillain-Barré
Rare mais incidence significativement accrue chez les patients ayant présenté un zona.
Particularités du zona chez l'immunodéprimé
Concerne principalement les HIV et transplantés. Ils peuvent faire les mêmes complications que l'immunocompétent mais plus fréquemment et généralement avec une clinique initialement pauvre et insidieuse, une évolution fulminante et une morbi-mortalité bien plus élevée. Tous les organes peuvent être atteints (++ poumons et foie), pas seulement le système nerveux.
Traitement empirique et hospitalisation dès suspicion.
Examens complémentaires
Les sérologies sanguines VZV, HIV et syphilis sont toujours réalisées.
Le frottis des lésions cutanées (détection d'antigènes) donne des résultats plus rapides.
Une ponction lombaire est indiquée en cas de suspicion d'encéphalite ou de survenue d'AVC. Elle doit, exceptionnellement être répétée en cas d'absence d'amélioration dans les deux semaines d'un traitement bien conduit.
Une IRM cérébrale est rarement utile.
Prise en charge thérapeutique - traitements
La prise en charge est variable en fonction du patient et de la présence ou de l'absence de complications.
- Traitement symptomatique +- supportif
- Fièvre : paracétamol (AINS en seconde intention)
- Prurit : envisager anti-histaminiques
- Douleurs durant la phase aiguë (à < 90 jours) : les antalgiques classiques (paracétamol + AINS, codéine, tramadol, oxycodone) sont les plus efficaces. N'envisager d'autres traitement (tricycliques,...) qu'en adjuvant.
- Traitement anti-viral
- Enfants immuno-compétents sans complications:
- De plus de 12 ans ou porteurs de maladies respiratoires ou cutanées chroniques ou traités par corticoïdes ou AAS : acyclovir 4x20 mg/kg/j PO durant min 5j
- Autres cas : pas de traitement
- Adultes immuno-compétents sans complications : acyclovir 5x800mg/j PO durant 7j
- L'indication est certaine si le traitement est débuté à < 72h du début des symptômes
- A > 72h, il n'a jamais été démontré efficace. A envisager éventuellement en cas de constat d'apparition de nouvelles lésions.
- Patients immuno-compromis ou présentant des complications : aciclovir IV 10 mg/kg 3x/j IV durant 7j. L'adjonction d'une corticothérapie peut être envisagée mais n'a pas démontré d'efficacité.
- Cas particulier :
- Nécrose de la rétine : traitement durant 3 mois (éventuel relais PO). Parfois chirurgie.
- Zona otique : peu d'EBM quant au management mais le plus souvent le traitement IV est administré durant 10j avec un relais PO durant 7j. + corticothérapie (medrol 1 mg/kg/j PO) durant 10j +- corticoïdes topiques sur les lésions
- AVC : peu d'EBM quant au management mais le plus souvent le traitement IV est administré durant minimum 14j. + corticothérapie (medrol 1 mg/kg/j PO) durant 10j.
- Cas particulier :
- Enfants immuno-compétents sans complications:
- Divers selon les complications :
- Antibiothérapie empirique en cas de suspicion de surinfection bactérienne des lésions
- Douleurs neuropathiques post-herpétiques (à > 90 jours) :
- Première intention : tricycliques (ex : amitriptyline 10-150mg/j)
- Seconde intention : opiacés (tramadol) et codéine
- Troisième intention : anti-épileptique (gabapentine, dose à atteindre : 1800-3600 mg/j ou pregabaline, débuter à 150mg/j en 2-3x à augmenter jusqu'à 300mg/j, diminution sur 1 semaine ou valproate à 1g/j)
- Quatrième intention : topiques de capsicaïne ou lidocaïne.
- Si résistantes et durée > 1 an, discuter injection intrathécale de corticoïdes (pas pour les douleurs trigéminales).
Immunoprophylaxie en cas d'exposition au patient
Comme pour le cas de la varicelle, en cas d'exposition au VZV, une prophylaxie peut-être proposée en fonction du risque de développer des complications :
- Vaccin anti-VZV
- endéans les 5 jours post-exposition
- Contre-indications : patients immunodéprimés, femmes enceintes, enfants de moins de 1 an.
- Immunoglobulines du VZV :
- endéans les 10 jours post-exposition
- en cas de contre-indication au vaccin
Bibliographie
Albrecht MA, Epidemiology, clinical manifestations, and diagnosis of herpes zoster, Uptodate, 2022
Albrecht MA, Treatment of herpes zoster in the immunocompetent host, Uptodate, 2022
EMC, Maladies infectieuses, Elsevier, 2018