« Thrombocytopénies » : différence entre les versions
(Page créée avec « = Pq < 150.000/mm³. Fréquente, svt de découverte fortuite au cours de bilans. Rarement symptomatique tant que Pq > 50.000/mm³, les complications les plus graves (HH... ») |
Aucun résumé des modifications |
||
| Ligne 1 : | Ligne 1 : | ||
= Pq < 150.000/mm³. Fréquente, svt de découverte fortuite au cours de bilans. Rarement symptomatique tant que Pq > 50.000/mm³, les complications les plus graves (HH cérébrales/ digestives, hématuries) ne survenant généralement qu'à moins de 20.000 Pq /mm³ en dehors d'autres troubles de la coag. | <p style="text-align: justify">= Pq < 150.000/mm³. Fréquente, svt de découverte fortuite au cours de bilans. Rarement symptomatique tant que Pq > 50.000/mm³, les complications les plus graves (HH cérébrales/ digestives, hématuries) ne survenant généralement qu'à moins de 20.000 Pq /mm³ en dehors d'autres troubles de la coag.</p> | ||
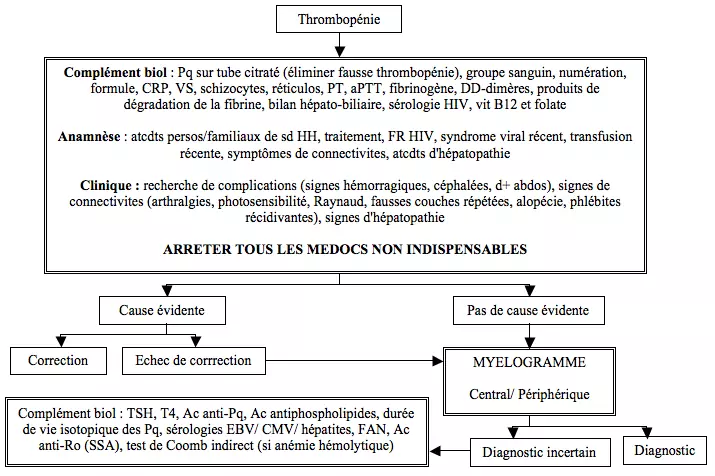
== Mise au point == | |||
<p style="text-align: center">[[File:Thrombocytopénie.png]]</p> | |||
== Principales étiologies == | |||
<p style="text-align: justify">! Chez la plupart des patients, plusieurs étiologies sont intriquées.</p> | |||
=== Iatrogènes === | |||
<p style="text-align: justify">Les principaux médocs responsables d'une :</p> | |||
*Thrombocytopénie centrale : | |||
**Chth/ RXth, colchicine, dérivés du benzène, thiazidiques, antiviraux, antifongiques, antiparasitaires | |||
*Thrombocytopénie périphérique : | |||
**Quinine, quinidine, digitaliques, sulfamides antibactériens/ hypoglycémiants, héparine et HBPM, sels d'or, valproate, α-méthyldopa, verapamil, rifampicine, vancomycine, ticlopidine, thiazidiques, dipyridamole,… | |||
=== Autres causes de thrombopénies centrales === | |||
== | |||
== | |||
*'''Envahissement médullaire''' | *'''Envahissement médullaire''' | ||
**Leucémies aiguës | |||
**Lymphomes | |||
**Métas | |||
**Myélome | |||
**Hémopathies lymphoïdes/ myéloïdes chroniques | |||
*Dysmyélopoïèse | *Dysmyélopoïèse | ||
**Mégaloblastoses : carences en B12/folates, médocs | |||
**Myélodysplasies | |||
**'''Aplasie médullaire débutante primaire ou secondaire''' | |||
**Toxiques (œstrogènes, chlorothiaside, '''intox aiguë alcoolique''', tolbutamide,…) | |||
**Constitutionnelle | |||
* | <p style="text-align: justify">NB : le HIV peut entraîner une thrombopénie par des mécanismes centraux et périphériques.</p> | ||
=== Autres causes de thrombopénies périphériques === | |||
| |||
*Par consommation | *Par consommation | ||
**CIVD | |||
***PT et fibrinogène bas, présence de produits de dégradation de la fibrine, DD hauts | |||
***Contexte évocateur : sepsis, métas médullaires (néo prostate ++), leucémie aiguë, accident transfusionnel | |||
**Microangiopathies thrombotiques | |||
***PTT : fièvre, signes neuros centraux fluctuants, sd hémorragique modéré, IR, anémie hémolytique avec schizocytes, CIVD modérée, infection virale (HIV?), LED, greffe de moelle, néos (linite gastrique ++), iatrogène (chth, ciclosporine) | |||
***SHU : idem mais IR au 1<sup>er</sup> plan | |||
*Par anomalie de répartition | *Par anomalie de répartition | ||
**Hypersplénisme (1<sup>ère</sup> cause = cirrhose) : thrombopénie modérée, svt leucopénie + anémie, peu de complications hémorragiques | |||
*Par destruction immune | *Par destruction immune | ||
**PTAI : pas d'aN des autres lignées/ de l'hémostase, Ac antiPq (90%), absence de cause iatrogène, isolée ou compliquant une virose (HIV?)/ LED/ hémopathie lymphoïde, résolution rapide chez l'enfant (à 80%), évolution chronique chez l'adulte (à 70%), HH graves rares | |||
**Purpura post-transfusionnel, thrombopénie néonatale allo-immune | |||
**Iatrogène (immuno-allergique), ++ par des médocs introduits dans les jours précédants | |||
***Cas de l'héparine : bénigne si dans les 5 jours, svt graves si délai de > 5j, confirmation possible par la présence d'Ac anti-Pq héparine-dépendants | |||
*Thrombopénies liées à la grossesse | *Thrombopénies liées à la grossesse | ||
**Gestationelle idiopathique (modérée, pas de sd hémorragique) | |||
***Absence d'autre cause/ d'Ac anti-Pq/ d'arguments pour un SHU ou HELLP sd, [Pq] N en prépartum | |||
**PTAI révélé/ aggravé | |||
**HELLP syndrome | |||
*Thrombopénies isolées constitutionnelles (rare) | *Thrombopénies isolées constitutionnelles (rare) | ||
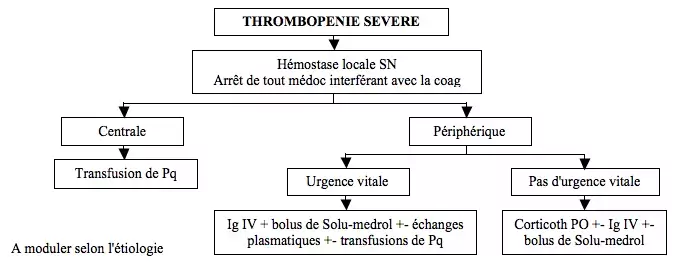
== Critères de gravité et prise en charge == | |||
<p style="text-align: center">[[File:Thrombopénie2.png]]</p><p style="text-align: justify">Corticoth : 1mg/kg/j durant 2-3 sem. Bolus de Solu-medrol : 15mg/kg avec max 1g/transfusion. Ig IV : 1-2g/kg sur 48h.</p><p style="text-align: justify">Critères de gravité (risque d'HH viscérales) :</p> | |||
== | |||
< | |||
| |||
Critères de gravité (risque d'HH viscérales) : | |||
*Signes cliniques hémorragiques | *Signes cliniques hémorragiques | ||
**Faible si examen clinique N | |||
**Modéré si purpura cutané/ hématomes/ HH muqueuses limités | |||
**Important si purpura cutané/ hématomes/ HH muqueuses extensifs/ bulles hémorragiques/ épistaxis bilat, méno-métrorragies abondantes | |||
*Profondeur du déficit : | |||
**Faible si > 50.000/mm³ | |||
**Modéré si 20.000-50.000 /mm³ | |||
**Important si < 20.000/mm³ | |||
*Profondeur du déficit | *Comorbidités : HTA mal contrôlée, > 60 ans/ nourrisson, lésions viscérales susceptibles de saigner (UGD,…), autre aN de la coag,… | ||
*Comorbidités : HTA mal contrôlée, > 60 ans/ nourrisson, lésions viscérales susceptibles de saigner (UGD,…), autre aN de la coag,… | |||
*De manière générale les thrombopénies centrales sont plus à risque | *De manière générale les thrombopénies centrales sont plus à risque | ||
<p style="text-align: justify">Objectif des transfusions de Pq : > 20.000/ mm³ (à vérifier dans les 12-18h)</p> | |||
Objectif des transfusions de Pq : > 20.000/ mm³ (à vérifier dans les 12-18h) | |||
Version du 21 mai 2014 à 18:28
= Pq < 150.000/mm³. Fréquente, svt de découverte fortuite au cours de bilans. Rarement symptomatique tant que Pq > 50.000/mm³, les complications les plus graves (HH cérébrales/ digestives, hématuries) ne survenant généralement qu'à moins de 20.000 Pq /mm³ en dehors d'autres troubles de la coag.
Mise au point
Principales étiologies
! Chez la plupart des patients, plusieurs étiologies sont intriquées.
Iatrogènes
Les principaux médocs responsables d'une :
- Thrombocytopénie centrale :
- Chth/ RXth, colchicine, dérivés du benzène, thiazidiques, antiviraux, antifongiques, antiparasitaires
- Thrombocytopénie périphérique :
- Quinine, quinidine, digitaliques, sulfamides antibactériens/ hypoglycémiants, héparine et HBPM, sels d'or, valproate, α-méthyldopa, verapamil, rifampicine, vancomycine, ticlopidine, thiazidiques, dipyridamole,…
Autres causes de thrombopénies centrales
- Envahissement médullaire
- Leucémies aiguës
- Lymphomes
- Métas
- Myélome
- Hémopathies lymphoïdes/ myéloïdes chroniques
- Dysmyélopoïèse
- Mégaloblastoses : carences en B12/folates, médocs
- Myélodysplasies
- Aplasie médullaire débutante primaire ou secondaire
- Toxiques (œstrogènes, chlorothiaside, intox aiguë alcoolique, tolbutamide,…)
- Constitutionnelle
NB : le HIV peut entraîner une thrombopénie par des mécanismes centraux et périphériques.
Autres causes de thrombopénies périphériques
- Par consommation
- CIVD
- PT et fibrinogène bas, présence de produits de dégradation de la fibrine, DD hauts
- Contexte évocateur : sepsis, métas médullaires (néo prostate ++), leucémie aiguë, accident transfusionnel
- Microangiopathies thrombotiques
- PTT : fièvre, signes neuros centraux fluctuants, sd hémorragique modéré, IR, anémie hémolytique avec schizocytes, CIVD modérée, infection virale (HIV?), LED, greffe de moelle, néos (linite gastrique ++), iatrogène (chth, ciclosporine)
- SHU : idem mais IR au 1er plan
- CIVD
- Par anomalie de répartition
- Hypersplénisme (1ère cause = cirrhose) : thrombopénie modérée, svt leucopénie + anémie, peu de complications hémorragiques
- Par destruction immune
- PTAI : pas d'aN des autres lignées/ de l'hémostase, Ac antiPq (90%), absence de cause iatrogène, isolée ou compliquant une virose (HIV?)/ LED/ hémopathie lymphoïde, résolution rapide chez l'enfant (à 80%), évolution chronique chez l'adulte (à 70%), HH graves rares
- Purpura post-transfusionnel, thrombopénie néonatale allo-immune
- Iatrogène (immuno-allergique), ++ par des médocs introduits dans les jours précédants
- Cas de l'héparine : bénigne si dans les 5 jours, svt graves si délai de > 5j, confirmation possible par la présence d'Ac anti-Pq héparine-dépendants
- Thrombopénies liées à la grossesse
- Gestationelle idiopathique (modérée, pas de sd hémorragique)
- Absence d'autre cause/ d'Ac anti-Pq/ d'arguments pour un SHU ou HELLP sd, [Pq] N en prépartum
- PTAI révélé/ aggravé
- HELLP syndrome
- Gestationelle idiopathique (modérée, pas de sd hémorragique)
- Thrombopénies isolées constitutionnelles (rare)
Critères de gravité et prise en charge
Corticoth : 1mg/kg/j durant 2-3 sem. Bolus de Solu-medrol : 15mg/kg avec max 1g/transfusion. Ig IV : 1-2g/kg sur 48h.
Critères de gravité (risque d'HH viscérales) :
- Signes cliniques hémorragiques
- Faible si examen clinique N
- Modéré si purpura cutané/ hématomes/ HH muqueuses limités
- Important si purpura cutané/ hématomes/ HH muqueuses extensifs/ bulles hémorragiques/ épistaxis bilat, méno-métrorragies abondantes
- Profondeur du déficit :
- Faible si > 50.000/mm³
- Modéré si 20.000-50.000 /mm³
- Important si < 20.000/mm³
- Comorbidités : HTA mal contrôlée, > 60 ans/ nourrisson, lésions viscérales susceptibles de saigner (UGD,…), autre aN de la coag,…
- De manière générale les thrombopénies centrales sont plus à risque
Objectif des transfusions de Pq : > 20.000/ mm³ (à vérifier dans les 12-18h)