« Insuffisance cardiaque » : différence entre les versions
Aucun résumé des modifications |
|||
| Ligne 1 : | Ligne 1 : | ||
L''''insuffisance cardiaque''' (IC) est un syndrome clinique (cf infra) résultant d'une anomalie cardiaque structurelle ou fonctionnelle. Sa prévalence est de 1 à 2 % dans la population générale (environ 10 % pour les plus de 70 ans). Elle représente la première cause d'hospitalisation des plus de 65 ans. La survie à 5 ans d'une insuffisance cardiaque chronique est de de 30 à 50%. | L''''insuffisance cardiaque''' (IC) est un syndrome clinique (cf infra) résultant d'une anomalie cardiaque structurelle ou fonctionnelle. Sa prévalence est de 1 à 2 % dans la population générale (environ 10 % pour les plus de 70 ans). Elle représente la première cause d'hospitalisation des plus de 65 ans. La survie à 5 ans d'une insuffisance cardiaque chronique est de de 30 à 50%. | ||
Dans de rares cas, elle peut-être (partiellement) réversible (myocardite, post-partum, toxiques, alcool,…). Les facteurs pronostiques les plus fiables sont | Dans de rares cas, elle peut-être (partiellement) réversible (myocardite, post-partum, toxiques, alcool,…). Les facteurs pronostiques les plus fiables sont : l'âge, l'étiologie, le score NYHA, la fraction d'éjection ventriculaire (FEV), les co-morbidités et le taux de BNP. | ||
L'insuffisance cardiaque se caractérise : | L'insuffisance cardiaque se caractérise : | ||
*soit par une diminution de la contractilité myocardique responsable d'un débit cardiaque insuffisant pour assurer les besoins de l'organisme, | *soit par une diminution de la contractilité myocardique responsable d'un débit cardiaque insuffisant pour assurer les besoins de l'organisme, fraction d'éjection ventriculaire souvent diminuée (les valeurs normales étant <u>></u> 50 à 60%) : '''<u>Insuffisance cardiaque systolique</u>''' (environ 2/3 des cas) | ||
*soit par une diminution de l'élasticité ventriculaire (troubles de la relaxation) avec une | *soit par une diminution de l'élasticité ventriculaire (troubles de la relaxation) avec une fraction d'éjection ventriculaire conservée au prix d'une augmentation des pressions auriculaire (+- veineuse pulmonaire) : '''<u>Insuffisance cardiaque diastolique</u>''' (environ 1/3 des cas) | ||
On distingue cliniquement | On distingue cliniquement : | ||
*''' | *'''L'insuffisance cardiaque gauche isolée''' | ||
*''' | *'''L'insuffisance cardiaque droite isolée''' | ||
*''' | *'''L'insuffisance cardiaque globale''' | ||
On distingue sur base des examens complémentaires | On distingue sur base des examens complémentaires : | ||
*''' | *'''L'insuffisance cardiaque à fraction d'éjection altérée''' | ||
*''' | *'''L'insuffisance cardiaque à fraction d'éjection conservée''' (présumée sur insuffisance diastolique → diagnostic parfois difficile tant à établir qu'à récuser) | ||
Enfin, on distingue l'<nowiki/>''' | Enfin, on distingue l'<nowiki/>'''insuffisance cardiaque chronique''' (prise en charge non urgente) de l''''insuffisance cardiaque aiguë''' (urgence médicale). | ||
== Etiologies de l'insuffisance cardiaque chronique == | == Etiologies de l'insuffisance cardiaque chronique == | ||
*'''<u>Cardiopathies ischémiques</u>''' : cause d'environ 50% des cas | *'''<u>Cardiopathies ischémiques</u>''' : cause d'environ 50% des cas | ||
**20% des patients ayant eu un infarctus myocardique développeront une | **20% des patients ayant eu un infarctus myocardique développeront une insuffisance cardiaque à 5 ans (2% au cours du premier mois) | ||
*<u>Cardiopathies dilatées</u> | *<u>Cardiopathies dilatées</u> | ||
**'''Hypertension artérielle systémique (HTA)''' | **'''Hypertension artérielle systémique (HTA)''' ou pulmonaire | ||
**Alcoolisme | **Alcoolisme | ||
**Idiopathiques | **Idiopathiques | ||
| Ligne 33 : | Ligne 33 : | ||
**Formes familiales | **Formes familiales | ||
*<u>Cardiopathies congénitales</u> : communications inter-ventriculaires (CIV), communications inter-auriculaires (CIA), coarctation aortique | *<u>Cardiopathies congénitales</u> : communications inter-ventriculaires (CIV), communications inter-auriculaires (CIA), coarctation aortique | ||
*<u>IC "à haut débit"</u> : carences en vitamine B1 ( | *<u>IC "à haut débit"</u> : carences en vitamine B1 (Béribéri), Paget, fistules artério-veineuses, hyperthyroïdie, anémie sévère,… | ||
**Evoluent secondairement vers une | **Evoluent secondairement vers une insuffisance cardiaque à bas débit | ||
*<u>Altérations primitives du myocarde</u> : myocardites, cardiopathies sur endocrinopathies ou carences nutritionnelle, toxiques et hypersensibilité, infiltrations (amylose, hémochromatose, néo, leucémie, maladie de Fabri | *<u>Altérations primitives du myocarde</u> : myocardites, cardiopathies sur endocrinopathies ou carences nutritionnelle, toxiques et hypersensibilité, infiltrations (amylose, hémochromatose, néo, leucémie, maladie de Fabri et de Gaucher, sarcoïdose), dystrophies musculaires, ataxie de Friedreich, syndrome de Noonan, fibrose, cardiomyopathies du post-partum, post-radiques, sur hypothermie | ||
Principaux facteurs de risque : antécédents de coronopathies, HTA associée à des signes électrocardiographiques d'HVG, diabète, tabagisme, obésité, dyslipidémie | Principaux facteurs de risque : antécédents de coronopathies, HTA associée à des signes électrocardiographiques d'HVG, diabète, tabagisme, obésité, dyslipidémie | ||
L' | L'insuffisance cardiaque droite est le plus souvent secondaire à une insuffisance cardiaque gauche. Cependant l'insuffisance cardiaque droite isolée n'est pas exceptionnelle et est le plus secondaire secondaire à : bronchopneumopathies (obstructives ou restrictives, post-embolies pulmonaires, hypertension artérielle pulmonaire → "cœur pulmonaire"), pathologies du cœur droit (sténose pulmonaire, communication inter-auriculaire, tétralogie de Fallot, syndrome d'Eisenmenger, valvulopathie tricuspide), péricardite constrictive. Une insuffisance cardiaque droite aiguë peut se rencontrer au cours d'une embolie pulmonaire massive, d'un état de mal asthmatique, d'une pneumopathie aiguë, d'un infarctus étendu du ventricule droit ou compliqué d'une rupture septale, d'une tamponade. | ||
== Mécanismes d'adaptation et cercles vicieux == | == Mécanismes d'adaptation et cercles vicieux == | ||
Ils n'ont le temps de s'installer que dans le cadre de l' | Ils n'ont le temps de s'installer que dans le cadre de l'insuffisance cardiaque chronique. | ||
=== Précoces === | === Précoces === | ||
*<u>Dilatation aiguë du ventricule gauche (VG)</u> | *<u>Dilatation aiguë du ventricule gauche (VG)</u> | ||
**La dilatation du VG a des effets délétères à terme | **La dilatation du VG a des effets délétères à terme : une augmentation de la pression télédiastolique du VG entraîne une augmentation de la pression pulmonaire, augmentant les signes congestifs. | ||
*<u>Stimulation neuro-humorale sympathique</u> | *<u>Stimulation neuro-humorale sympathique</u> | ||
**Entraîne des mécanismes compensateurs | **Entraîne des mécanismes compensateurs : chronotrope positive et inotrope positive, vasoconstriction artériolaire. | ||
**Mais accroît le risque de mort subite | **Mais accroît le risque de mort subite : myocardiotoxicité (augmentation de la post-charge sur vasoconstriction, augmentation de la consommation en oxygène sur l'effet inotrope positif, toxicité directe de la noradrénaline et de l'adrénaline) et arythmies. | ||
=== Tardifs === | === Tardifs === | ||
*<u>Remodelage du VG | *<u>Remodelage du VG : hypertrophie concentrique (augmentation des pressions) et/ ou excentrique (augmentation de volume)</u> | ||
**Effets délétères | **Effets délétères à terme : allongement de la relaxation, mort cellulaire par ischémie relative. | ||
*<u>Modifications neuro-hormonales</u> | *<u>Modifications neuro-hormonales</u> | ||
**Elles sont nombreuses (adrénergique, vasopressine, endothéline, activation du système Rénine-Angiotensine-Aldostérone,…) → augmentation de la pré et/ ou de la post-charge. | **Elles sont nombreuses (adrénergique, vasopressine, endothéline, activation du système Rénine-Angiotensine-Aldostérone,…) → augmentation de la pré et/ ou de la post-charge. | ||
| Ligne 62 : | Ligne 62 : | ||
== Patients à risque - dépistage == | == Patients à risque - dépistage == | ||
Doivent bénéficier d'un dépistage clinique systématique pour l' | Doivent bénéficier d'un dépistage clinique systématique pour l'insuffisance cardiaque les patients présentant des antécédents de : syndrome coronarien aigu, HTA, valvulopathies, bronchopneumopathie chronique obstructive (BPCO). La réalisation d'examens complémentaires ne se justifie qu'en cas d'examen clinique suggérant le diagnostic. | ||
== Critères diagnostiques d'une | == Critères diagnostiques d'une insuffisance cardiaque chronique selon Framingham == | ||
'''Le diagnostic est avant tout clinique '''et peut être porté en présence d'au moins 2 critères majeurs ou d'au moins 1 critère majeur et de deux critères mineurs (ne pouvant être attribué à une autre pathologie) | '''Le diagnostic est avant tout clinique '''et peut être porté en présence d'au moins 2 critères majeurs ou d'au moins 1 critère majeur et de deux critères mineurs (ne pouvant être attribué à une autre pathologie) : | ||
{| style="width: 100%;" border="1" cellpadding="2" cellspacing="0" align="center" | {| style="width: 100%;" border="1" cellpadding="2" cellspacing="0" align="center" | ||
| Ligne 77 : | Ligne 77 : | ||
|- | |- | ||
| style="width:310px" | | | style="width:310px" | | ||
Dyspnée paroxystique nocturne | Dyspnée paroxystique nocturne | ||
| Ligne 92 : | Ligne 92 : | ||
Reflux Hépato-Jugulaire (RHJ) | Reflux Hépato-Jugulaire (RHJ) | ||
PVC > 16 | Pression Veineuse Centrale (PVC) > 16 cmH20 | ||
Perte pondérale <u>></u> 4,5 kg en 5 | Perte pondérale <u>></u> 4,5 kg en 5 jour suite au traitement de l'IC | ||
| style="width:310px" | | | style="width:310px" | | ||
Oedème des Membres Inférieurs (OMI) | Oedème des Membres Inférieurs (OMI) bilatéraux des extrémités | ||
Dyspnée aux efforts courants | Dyspnée aux efforts courants | ||
| Ligne 105 : | Ligne 105 : | ||
Epanchement pleural | Epanchement pleural | ||
Fréquence Cardiaque | Fréquence Cardiaque > 120 bpm | ||
|} | |} | ||
Version du 7 novembre 2022 à 22:25
L'insuffisance cardiaque (IC) est un syndrome clinique (cf infra) résultant d'une anomalie cardiaque structurelle ou fonctionnelle. Sa prévalence est de 1 à 2 % dans la population générale (environ 10 % pour les plus de 70 ans). Elle représente la première cause d'hospitalisation des plus de 65 ans. La survie à 5 ans d'une insuffisance cardiaque chronique est de de 30 à 50%.
Dans de rares cas, elle peut-être (partiellement) réversible (myocardite, post-partum, toxiques, alcool,…). Les facteurs pronostiques les plus fiables sont : l'âge, l'étiologie, le score NYHA, la fraction d'éjection ventriculaire (FEV), les co-morbidités et le taux de BNP.
L'insuffisance cardiaque se caractérise :
- soit par une diminution de la contractilité myocardique responsable d'un débit cardiaque insuffisant pour assurer les besoins de l'organisme, fraction d'éjection ventriculaire souvent diminuée (les valeurs normales étant > 50 à 60%) : Insuffisance cardiaque systolique (environ 2/3 des cas)
- soit par une diminution de l'élasticité ventriculaire (troubles de la relaxation) avec une fraction d'éjection ventriculaire conservée au prix d'une augmentation des pressions auriculaire (+- veineuse pulmonaire) : Insuffisance cardiaque diastolique (environ 1/3 des cas)
On distingue cliniquement :
- L'insuffisance cardiaque gauche isolée
- L'insuffisance cardiaque droite isolée
- L'insuffisance cardiaque globale
On distingue sur base des examens complémentaires :
- L'insuffisance cardiaque à fraction d'éjection altérée
- L'insuffisance cardiaque à fraction d'éjection conservée (présumée sur insuffisance diastolique → diagnostic parfois difficile tant à établir qu'à récuser)
Enfin, on distingue l'insuffisance cardiaque chronique (prise en charge non urgente) de l'insuffisance cardiaque aiguë (urgence médicale).
Etiologies de l'insuffisance cardiaque chronique
- Cardiopathies ischémiques : cause d'environ 50% des cas
- 20% des patients ayant eu un infarctus myocardique développeront une insuffisance cardiaque à 5 ans (2% au cours du premier mois)
- Cardiopathies dilatées
- Hypertension artérielle systémique (HTA) ou pulmonaire
- Alcoolisme
- Idiopathiques
- Cardiopathies valvulaires
- Post-partum
- Formes familiales
- Cardiopathies congénitales : communications inter-ventriculaires (CIV), communications inter-auriculaires (CIA), coarctation aortique
- IC "à haut débit" : carences en vitamine B1 (Béribéri), Paget, fistules artério-veineuses, hyperthyroïdie, anémie sévère,…
- Evoluent secondairement vers une insuffisance cardiaque à bas débit
- Altérations primitives du myocarde : myocardites, cardiopathies sur endocrinopathies ou carences nutritionnelle, toxiques et hypersensibilité, infiltrations (amylose, hémochromatose, néo, leucémie, maladie de Fabri et de Gaucher, sarcoïdose), dystrophies musculaires, ataxie de Friedreich, syndrome de Noonan, fibrose, cardiomyopathies du post-partum, post-radiques, sur hypothermie
Principaux facteurs de risque : antécédents de coronopathies, HTA associée à des signes électrocardiographiques d'HVG, diabète, tabagisme, obésité, dyslipidémie
L'insuffisance cardiaque droite est le plus souvent secondaire à une insuffisance cardiaque gauche. Cependant l'insuffisance cardiaque droite isolée n'est pas exceptionnelle et est le plus secondaire secondaire à : bronchopneumopathies (obstructives ou restrictives, post-embolies pulmonaires, hypertension artérielle pulmonaire → "cœur pulmonaire"), pathologies du cœur droit (sténose pulmonaire, communication inter-auriculaire, tétralogie de Fallot, syndrome d'Eisenmenger, valvulopathie tricuspide), péricardite constrictive. Une insuffisance cardiaque droite aiguë peut se rencontrer au cours d'une embolie pulmonaire massive, d'un état de mal asthmatique, d'une pneumopathie aiguë, d'un infarctus étendu du ventricule droit ou compliqué d'une rupture septale, d'une tamponade.
Mécanismes d'adaptation et cercles vicieux
Ils n'ont le temps de s'installer que dans le cadre de l'insuffisance cardiaque chronique.
Précoces
- Dilatation aiguë du ventricule gauche (VG)
- La dilatation du VG a des effets délétères à terme : une augmentation de la pression télédiastolique du VG entraîne une augmentation de la pression pulmonaire, augmentant les signes congestifs.
- Stimulation neuro-humorale sympathique
- Entraîne des mécanismes compensateurs : chronotrope positive et inotrope positive, vasoconstriction artériolaire.
- Mais accroît le risque de mort subite : myocardiotoxicité (augmentation de la post-charge sur vasoconstriction, augmentation de la consommation en oxygène sur l'effet inotrope positif, toxicité directe de la noradrénaline et de l'adrénaline) et arythmies.
Tardifs
- Remodelage du VG : hypertrophie concentrique (augmentation des pressions) et/ ou excentrique (augmentation de volume)
- Effets délétères à terme : allongement de la relaxation, mort cellulaire par ischémie relative.
- Modifications neuro-hormonales
- Elles sont nombreuses (adrénergique, vasopressine, endothéline, activation du système Rénine-Angiotensine-Aldostérone,…) → augmentation de la pré et/ ou de la post-charge.
Patients à risque - dépistage
Doivent bénéficier d'un dépistage clinique systématique pour l'insuffisance cardiaque les patients présentant des antécédents de : syndrome coronarien aigu, HTA, valvulopathies, bronchopneumopathie chronique obstructive (BPCO). La réalisation d'examens complémentaires ne se justifie qu'en cas d'examen clinique suggérant le diagnostic.
Critères diagnostiques d'une insuffisance cardiaque chronique selon Framingham
Le diagnostic est avant tout clinique et peut être porté en présence d'au moins 2 critères majeurs ou d'au moins 1 critère majeur et de deux critères mineurs (ne pouvant être attribué à une autre pathologie) :
|
CRITERES MAJEURS |
CRITERES MINEURS |
|
Dyspnée paroxystique nocturne Turgescence jugulaire Râles crépitants Cardiomégalie radiologique Oedème Pulmonaire Hémodynamique (OPH) Présence d'un B3 (galop) Reflux Hépato-Jugulaire (RHJ) Pression Veineuse Centrale (PVC) > 16 cmH20 Perte pondérale > 4,5 kg en 5 jour suite au traitement de l'IC |
Oedème des Membres Inférieurs (OMI) bilatéraux des extrémités Dyspnée aux efforts courants Hépatomégalie Epanchement pleural Fréquence Cardiaque > 120 bpm |
Présentations cliniques de l'insuffisance cardiaque chronique
Le mode de présentation habituel de l'IC est chronique et ne représente qu'exceptionnellement une urgence thérapeutique. Elle s'installe sur des semaines à des années et la clinique est peu spécifique, la présence d'antécédents favorisant une IC étant un argument important à rechercher. Son évolution peut être parsemée de décompensations dont les facteurs favorisants sont à rechercher systématiquement.
Le tableau d'insuffisance cardiaque chronique gauche isolée
- Limitation de la capacité à l'effort
- Plaident pour une dyspnée d'origine cardiaque plutôt que pulmonaire : orthopnée (dort en position semi-assise,…), dyspnée paroxystique nocturne +- quintes de toux sans expectorations (équivalent OPH), épisodes d'OPH
- Toux à l'effort ou au passage en décubitus
- "Asthme cardiaque" = dyspnée-bradypnée + sibilants (obstruction bronchique par dilatation veineuse)
- Epanchements pleuraux
- Fatigue, faiblesse, anxiété, confusion, polyurie nocturne (amélioration de la perfusion rénale et résorption des œdèmes au décubitus et au repos), vertiges, syncopes, respiration de Cheynes-Stokes
- Diminution des capacités intellectuelles (++ chez patients âgés)
- Crépitants, arythmies, galop ou souffles à l'auscultation
Le tableau d'insuffisance cardiaque chronique droite isolée
Peut se traduire par une dyspnée, mais d'autres symptômes sont plus spécifiques :
- Hépatalgie d'effort ou de repos +- hépatomégalie
- OMI voire anasarque, épanchements pleuraux
- Turgescence jugulaire et RHJ, souffle tricuspide
- Anorexie, douleurs abdominales, nausées, vomissements,…
- Dyspnée pouvant être d'origine pulmonaire
L'insuffisance cardiaque chronique globale
Traduit généralement une maladie évoluée. On pourra alors rencontrer l'ensemble des symptômes précités, des arythmies, un éventuel B3/ B4 à l'auscultation, une peau froide et transpirante, une tension artérielle normale à basse ou "pincée", une oligurie et cachexie aux stades sévères. Risque élevé de choc en cas de décompensation.
Classification clinique NYHA de l'IC chronique
Intérêt diagnostique, pronostique et thérapeutique
|
Stade I |
Asymptomatique |
|
Stade II |
Symptomatique pour des efforts habituels (limitation légère des activités quotidiennes) |
|
Stade III |
Symptomatique pour des efforts légers (limitation marquée des activités quotidiennes) |
|
Stade IV |
Symptomatique au moindre effort / au repos |
Facteurs susceptibles de décompenser une IC chronique
A rechercher systématiquement en cas de décompensation cardiaque :
- Incompliance thérapeutique ou rupture du régime hyposodé = 1ère cause
- Arythmies : principalement la Fibrillation Auriculaire (FA)
- Surinfection bronchopulmonaire, décompensations BPCO / asthme, embolie pulmonaire
- Prise impromptue d'inotropes négatifs (β-bloquants, certains anti-arythmiques et anticalciques) ou de médicaments favorisant la rétention sodée (corticoïdes, AINS) et perfusions trop abondantes
- Pathologies augmentant le travail cardiaque ou la volémie : fièvre, sepsis, anémie, grossesse, hyperthyroïdie, insuffisance rénale, chirurgie, post-opératoire, HTA non contrôlée,…
- Toxiques (cocaïne, alcool,…)
Sont à rechercher particulièrement en cas de décompensation cardiaque droite isolée :
- Cœur pulmonaire chronique sur BPCO, bronchopneumopathies restrictives, post-embolie
- HTAP (très rare)
- Cardiopathies congénitales (sténoses pulmonaires, communication inter-auriculaire, tétralogie de Fallot, syndrome d'Eisenmenger
- Valvulopathie tricuspide
- Péricardite constrictive
- Embolie pulmonaire massive, état de mal asthmatique, pneumopathie aiguë étendue, infarctus étendu au ventricule droit (VD) ou avec rupture septale, tamponnade
L'insuffisance cardiaque aiguë - ICA
L'ICA doit quant à elle toujours être considérée comme une urgence vitale et doit faire systématiquement évoquer : un infarctus massif, une tachycardie ou une bradycardie extrême (> 180 bpm ou < 35 bpm), une insuffisance valvulaire aiguë (endocardite, rupture de cordage ou de pilier), une tamponnade, une embolie pulmonaire (EP) massive.
En l'absence de cardiopathie connue sous-jacente, la survenue d'une ICA doit faire rechercher :
- Syndrome coronarien aigu
- Urgence hypertensive
- Myocardite, tamponnade
- Aggravation d'une valvulopahie (endocardite / rupture de cordage)/ dysfonction d'une valve prothétique
- Arythmies malignes
- Trauma/ dissection aortique
- Embolie pulmonaire massive
- Toxiques : cocaïne, héroïne, barbituriques, benzodiazépines, anthracyckines et autres cytostatiques,…
- Secondaire à un choc non cardiogénique
- Endocrinopathies : thyrotoxicose, phéochromocytome, beri-beri
Mise au point diagnostique et étiologique d'une insuffisance cardiaque chronique
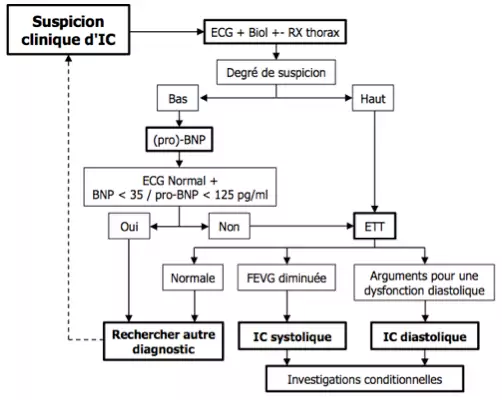
Le diagnostic d'IC est avant tout clinique. Des examens complémentaires diagnostiques non concluants doivent faire envisager les diagnostics différentiels mais ne peuvent exclure le diagnostic.
Biologie
- A rechercher : anémies, troubles ioniques (++ hyponatrémie), fonctions rénale et hépatique, TSH et coagulation,…
- Dosage de la (pro)-BNP. Valeur Prédictive Négative variable (80 à 98% selon les études et le seuil choisi)
- En cas de négativité, il suffit à exclure le diagnostic si une autre explication à la clinique est retrouvée
- Augmente physiologiquement avec l'âge (→ difficile à interpréter chez les > 75 ans) et diminue en cas d'obésité
- ! seuil plus élevé en cas d'ICA qu'en cas d'IC chronique
Electrocardiogramme
Les anomalies sont très fréquentes et leur absence doit remettre en cause le diagnostic. A rechercher : signes de surcharge auriculaire et/ ou ventriculaire, BBG, éléments d'orientation étiologique (onde Q de nécrose, arythmies).
- Signes de surcharge D aiguë : axe vertical/ D, tachycardie, SIQIII, BBD, onde T négative en V1-V3
- Signes de surcharge D chronique : axe vertical/ droit, BBD, onde P pointue et surélevée (HOD), Sokolow (HVD)
- Signes de surcharge G aiguë : rien de spécifique, anomalies variables selon l'étiologie
- Signes de surcharge G chronique : axe G, troubles de la repolarisation (ST, T) en DI/ aVL/ V5-V6, augmentation de la durée de l'onde P (HOG), Sokolow (HVG)
Radiographie thoracique
A perdu de son utilité du fait des échographies. Taille du cœur (peu sensible) et signes de stase. Reste utile pour l'ICA et pour le diagnostic différentiel.
Echographie cardiaque trans-thoracique (ETT, Gold Standard)
- Confirmer la cardiopathie et évaluer la fonction ventriculaire diastolique et systolique
- IC systolique si FEVG < 50-60 % - valeur diagnostique et pronostique
- IC à FEVG conservée (présumée) diastolique – diagnostic difficile, considérer différents facteurs (2/3 = diagnostic très probable) :
- Rapport E/A (reflet de la pression du VG) – par stades de gravité croissants :
- anomalies isolées de la relaxation → E/A < 1
- aspect pseudonormal = coexistence d'anomalies de la relaxation et d'une augmentation des pression de remplissage / cardiopathie restrictive → E/A normal
- anomalies de compliance → E/A > 2
- HVG
- Dilatation de l'OG
- Rapport E/A (reflet de la pression du VG) – par stades de gravité croissants :
- Orientation/ diagnostic étiologique : valvulopathie, troubles de la cinétique segmentaire (cardiomyopathie ischémique ?), troubles diffus de la contractilité (cardiomyopathie dilatée ?), hypertrophie homogène (cardiopathie hypertensive ?) ou asymétrique (cardiomyopathie hypertrophique ?)
- Evaluation des diamètres, volumes et pressions ventriculaires, des pressions pulmonaires
Holter de rythme cardiaque
Epreuve d'effort avec ergo-spirométrie et échographie cardiaque
Une VO2max inférieure à 50% de la valeur prédite ou < 14 ml/kg/min (normale : > 30) révèle un candidat potentiel à la transplantation cardiaque.
Examens complémentaires non systématiques
D'autres examens peuvent être utiles à visée étiologique ou pronostique selon le contexte :
- CT (réseau coronaire et préciser le degré de valvulopathies dont le caractère critique est douteux à l'écho)
- IRM (++ si suspicion d'une pathologie inflammatoire, infiltrative ou tumorale)
- PET-CT (peu utilisé)
- Echographie trans-oesophagienne (ETO) : en cas d'ETT de qualité médiocre ou mettant en évidence des valvulopathies complexes ou une suspicion de thrombus intra-cavitaire)
- Echocardiographie de stress
- Cathétérisme cardiaque D/ G
- Coronographie indispensable en cas de suspicion de cardiopathie ischémique
- Biopsie myocardique
- Scintigraphie myocardique (++ pour estimer viabilité myocardique)
- Test de marche de 6 min : péjoratif si < 300m
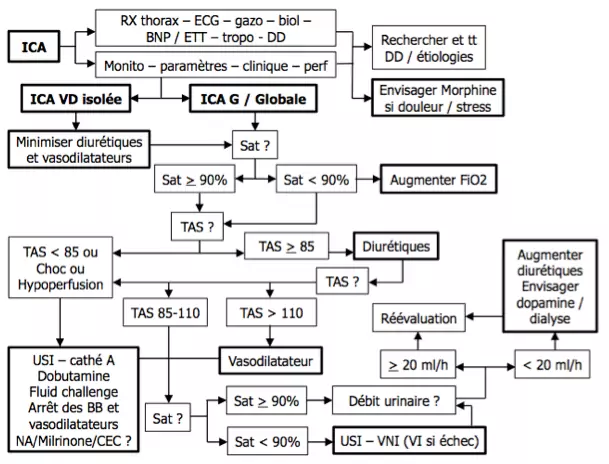
Prise en charge des insuffisances cardiaques aiguës
- Admission au labo de choc. L'intubation ou l'utilisation d'amines impose un transfert en USI/ UC.
- Restriction sodée et arrêt des médicaments favorisant la rétention sodée (AINS, corticoïdes,…)
- Restriction hydrique en cas d'hyponatrémie (10 à 15 ml/kg)
- Arrêt des inotropes négatifs en cas d'IC diastolique (vérapamil/ diltiazem, ne pas interrompre les β-bloquants si déjà instaurés)
- O2th uniquement en cas d'hypoxémie (objectif : Sat > 90%)
- Morphinique IV avec prudence (risque de dépression respiratoire) si stress / douleur
- Recherche étiologique et traitement étiologique si possible
- Coronopathie, myocardite, toxiques, poussée hypertensive, valvulopathie, tamponnade, péricardite constrictive, cardiomyopathies restrictives, cœur pulmonaire, EP, arythmie, endocardite, sepsis, anémie, hyperhydratation, trouble K/ Mg, iatrogène (β-bloquants, corticoth, anticalciques, antiarythmiques, anthracyclines, œstrogènes,…), alcoolisme, pneumonie,…
- Cardioversion en cas d'arythmie avec choc / hypotension
- Traitement médical et coronarographie dès que possible en cas de Syndrome Coronarien Aigu
- Evaluer opportunité de ponctionner d'éventuels épanchements pleuraux
- Evaluer la volémie et la perfusion (débit cardiaque ++) :
- Signes d'hypervolémie : œdèmes, orthopnée, signes de surcharge pulmonaire, hépatomégalie douloureuse,…
- Signes de perfusion diminuée : peau froide, tachycardie, hypotension, pouls alternant, insuffisance rénale prérénale, confusion,…
- Diurétiques en cas d'hypervolémie avec TAS > 85 mmHg
- ++ diurétiques de l'anse (ex : furosémide 40 mg IV / 2 x la dernière dose PO si déjà traité par diurétiques – à répéter selon clinique). (si résistance, association avec un thiazide IV - mais non dispo en Belgique)
- Vasodilatateurs (cedocard) en cas de persistance symptômes malgré diurétiques et TAS > 110 mmHg
- Diminuer lentement la tension artérielle, éviter si possible en cas de sténose mitrale/ aortique significative
- Dinitrate d'isosorbide (cedocard) : 1 à 10 cc/h à la pompe
- Amines – prudence – arrêt dès que possible
- Dobutamine (+- Fluid Challenge) en cas d'hypotension / hypoperfusion / Choc
- 2-20 µg/kg/min (≈ 7-70 mg/h ≈ 0,6-6 cc/h)
- Noradrénaline / Adrénaline en cas d'échec de la dobutamine
- Noradrénaline : 0,2-1 µg/kg/min (≈ 0,7-36 mg/h ≈ 0,4-18 cc/h)
- Adrénaline : (bolus de 1mg / 5 min si RCP) 0,05-0,5 µg/kg/min
- Dopamine (dynatra) en cas de débit urinaire inférieur à 20 ml/h malgré optimisation diurétiques
- N'est quasi plus utilisée qu'à "doses rénales"
- Effet rénal + vasodilatateur : < 3µg/kg/min
- (Effet inotrope + vasodilatateur : 3-5 µg/kg/min)
- (Effet inotrope + vasopresseur à des doses plus élevées)
- Dobutamine (+- Fluid Challenge) en cas d'hypotension / hypoperfusion / Choc
- Circulation extra-corporelle en cas de résistance aux amines
- Hémofiltration en cas de persistance d'une oligo-anurie malgré traitement médical ou de syndrome cardio-rénal
- Si nécessité d'antagoniser l'action de béta-bloquants et choc réfractaire : envisager inhibiteurs PDE-III
- Milrinone : bolus 25µg/kg/min 10-20 min puis 0,375-0,75 µg/kg/min
- Mesures générales : prévention de l'ulcère de stress et des TVP,… + surveillance paramètres, poids, diurèse
- Dès résolution → ETT → instaurer précocement IEC / sartan + β-bloquants + ARM si FEVG altérée
- Dans certains cas sélectionnés (ICA du VD isolée / ICA avec volumes ventriculaires très diminués - ++ cardiopathies hypertrophiques), les diurétiques et IEC doivent être évités au bénéfice des anti-Ca / β-bloquants, voir d'un remplissage prudent, même en cas de surcharge
Traitements de l'IC chronique à FEVG altérée
|
Traitements médicamenteux – doses (mg/j) | |||||
|
Diurétiques (cible = minimum soulageant symptômes) |
Autres (dose de départ – dose cible selon tolérance) | ||||
|
Anse |
Furosemide |
20 - 240 |
IEC |
Lisinopril |
2,5 - 20 (35) |
|
Captopril |
3x6,25 - 3x50 | ||||
|
Bumetanide |
0,5 - 5 |
Enalapril |
2x2,5 - 2x10 (20) | ||
|
Ramipril |
2,5 - 2x5 | ||||
|
Torasemide |
5 - 20 |
Sartan |
Valsartan |
2x40 - 2x160 | |
|
Candesartan |
4 - 32 | ||||
|
Losartan |
50 - 150 | ||||
|
Thiazide |
Indapamide |
2,5 - 5 |
β-bloquant |
Bisoprolol |
1,25 - 10 |
|
Metoprolol |
12,5 - 200 | ||||
|
Nebivolol |
1,25 - 10 | ||||
|
Hydrochlorothiazide |
12,5 - 100 |
Carvedilol |
2x3,125 - 2x25 (50) | ||
|
ARM |
Spironolactone |
25 - 25 (50) | |||
|
Eplerenone |
25 - 50 | ||||
Traitement étiologique
Seul espoir d'enrayer l'issue autrement généralement rapidement fatale → rechercher en particulier les causes réversibles : hyperthyroïdies, coronopathies, brady et tachyarythmies, alcoolisme, valvulopathies, pathologies péricardiques.
Mesures générales
- Diminuer les facteurs de risque : alcool, régime hyposodé (max 2-6g de Na/ j, être moins strict chez les patients âgés), restriction hydrique en cas d'hyponatrémie, suppression du tabac et de l'alcool, lutte contre l'obésité, contrôle strict de l'HTA et de l'hypercholestérolémie, contrôle du diabète,… et prise en charge des co-morbidités
- O2th selon gazométries
- Ré-entraînement physique en cas de NYHA I ou II/ III stables. Sinon au contraire, diminution raisonnable des activités.
- Vaccination anti-grippale
- Auto-surveillance régulière (pesée)
- Les anticoagulants n'ont d'indication qu'en cas d'association à une FA/ thrombus intra-cavitaire.
- Respecter les principales contre-indications médicamenteuses :
- Glitazones
- Anticalciques (inotropes négatifs) sauf amlodipine et felodipine
- AINS et anti-COX-2
- Inhibiteurs de la rénine (potentialise les effets secondaires des IEC et ARM sans bénéfice démontré)
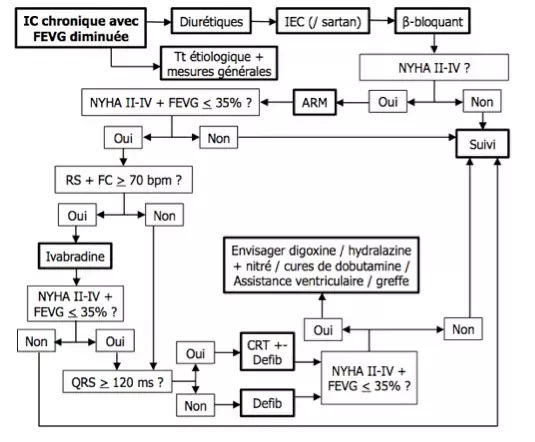
Traitements médicamenteux symptomatiques
Tout patient souffrant d'une IC à FEVG diminuée doit, sous réserve de sa tolérance, bénéficier d'un traitement par IEC / sartan + bêtabloquant aux doses maximales tolérées +- diurétiques selon symptômes aux doses minimales nécessaires.
Diurétiques (hors ARM)
Traitement de 1ère ligne. Action symptomatique (pas d'avantage démontré sur la mortalité, néphrotoxicité, effets potentiellement délétères à long terme). Préférer généralement les diurétiques de l'anse (furosémide), recourir aux thiazidiques si rétention hydrosodée légère avec fonction rénale N ou en combinaison avec les diurétiques de l'anse en cas d'oedèmes réfractaires. De principe, leurs doses doivent être constamment adaptées à la symptomatologie, la dose idéale étant la dose minimale nécessaire pour maintenir le patient asymptomatique. Nécessitent un monitoring de la fonction rénale et parfois une supplémentation potassique. Les diurétiques d'épargne potassique non ARM (amiloride, triamtérène) sont parfois utilisés, sans EBM probante, conjointement à un autre diurétique pour en potentialiser les effets et le risque d'hypoK.
IEC et sartans
Traitement de 1ère ligne. Agissent sur les symptômes et la mortalité. Certaines études décrivent des différences significatives de mortalité en cas d'utilisation de fortes doses → les prescrire jusqu'à dose max tolérée. Principale limitation du tt = apparition d'une IR. Ex : captopril 6,25, augmenter à 50-100 / lisinopril 2,5mg, augmenter à 20-40 mg. Les antagonistes des R à l'angiotensine (sartans) sont indiqués en cas d'intolérance aux IEC (toux/ hypersensibilité). Ex : candesartan 4-8mg, augmenter à 32mg. Un tt conjoint par IEC et sartan n'a pas démontré d'intérêt. L'association IEC + sartan + ARM est démontrée défavorable.
β-bloquants
Traitement de 1ère ligne. Auparavant contre-indiqués dans l'IC, ils ont montré un effet bénéfique sur les symptômes et la mortalité s'ils sont administrés à doses progressivement croissantes (débuter à doses min, augmenter toutes les 2-3 semaines) et sous surveillance. Dans 10% des cas on assistera à une majoration transitoire de l'IC nécessitant d'augmenter les diurétiques (+- diminution transitoire des IEC). Ils restent contre-indiqués en cas de bradyarythmies, d'asthme/ BPCO, d'hypoTA, d'IC récente ou décompensée (jamais de BB durant une ICA !!! – mais l'introduire le plus précocement possible dès résolution). Ex : bisoprolol 1,25, augmenter à 10 mg / Carvedilol 3,125, augmenter à 25-50 mg.
Antagonistes des récepteurs aux minéralocorticoïdes (ARM)
Traitement de deuxième ligne. Potentialise les risques d'hyperK des IEC et sartans.
Ivabradine (= procoralan = inhibiteur du nœud sinusal)
Médicament de troisième ligne, à réserver aux patients en rythme sinusal dont la FC est > 70 bpm. Contre-indications : bradycardie, insuffisance hépatique sévère.
Digitaliques (digoxine ++)
Traitement de dernière ligne. Améliorent la contractilité myocardique mais sont arythmogènes → amélioration symptomatique au prix d'une mortalité accrue. Son effet bénéfique est d'autant plus marqué que l'IC est sévère ou que le patient présente une bradycardie sinusale ou une tachycardie auriculaire/ jonctionnelle/ ventriculaire. Actuellement recommandé en dernière ligne pour les IC avec FA ou les IC restant symptomatiques avec une FEVG < 35-40%. Son utilisation requiert un monitoring rapproché de la fonction rénale et de la kaliémie.
Vasodilatateurs : Hydralazine + nitré
Peu d'EBM (réduction de mortalité démontrée sur les noir-américains en addition d'un tt par IEC, BB et ARM) → à envisager chez les noirs / en dernière ligne.
Dobutamine
Présentent surtout un intérêt dans l'IC aiguë. Très délétère en utilisation chronique → Cures de dobu = dernière ligne avant greffe, tjr en UC/USI.
Traitements chirurgicaux et médico-chirurgicaux
Défibrillateurs
Près de la moitié des décès des patients en IC sont dus à des arythmies ventriculaires. La prévention par anti-arythmiques a été démontrée délétère → implantation d'un défibrillateur en cas de survenue d'une arythmie ventriculaire mal supportée sur le plan hémodynamique et espérance de vie > 1 an OU IC restant symptomatique sous traitement optimal depuis > 3 mois avec une FEVG < 35% et espérance de vie > 1 an.
Pace-Maker biventriculaire = CRT (+- Défibrillateur)
Indication bien établie (A) : rythme sinusal + NYHA demeurant à III-IV et FEVG < 35% malgré traitement optimal + espérance de vie > 1 an. Idem mais FEVG < 30% si NYHA II. Le QRS doit être > 120-150 ms
Indication moins bien établie (B) : FA + NYHA demeurant à II-IV et FEVG < 35% malgré traitement optimal + espérance de vie > 1 an.
Assistance ventriculaires mécaniques et transplantation cardiaque
En cas d'IC terminale (échec du traitement médical sur un NYHA IV). Survie de 65% à 5 ans. Le recours à une assistance ventriculaire mécanique peut constituer un tt d'attente.
Une greffe est toujours à évoquer chez des patients jeunes avec des facteurs de mauvais pronostic sous traitement optimal :
- Cliniques : dyspnée NYHA IV ou d'évolution rapide, persistance d'un galop ou de signes d'insuffisance ventriculaire, décompensations fréquentes/ sans facteur déclenchant retrouvé, difficulté de sevrage des inotropes, amaigrissement, syncopes
- Etiologies : plus mauvais pronostic des cardiopathies ischémiques ? (contesté)
- Hémodynamiques et échocardiographiques : FEVG < 30%, dilatation ventriculaire (diamètre télédiastolique du VG > 80mm), TA systémique basse, pressions pulmonaires et télédiastolique du VG élevées, débit cardiaque et volume d'éjection systolique bas, amincissement des parois cavités sphériques, aspect restrictif en rythme sinusal
- Capacité d'effort : VO2max < 50% de la valeur prédite ou < 14 ml/kg/min, marche de 6min < 300m
- Biologique : hypoNa, IR, anomalies hépatiques, BNP élevée/ en augmentation rapide
- Electrocardiographiques : ESV, tachycardies ventriculaires, troubles de la conduction
Traitement de l'IC chronique à FEVG conservée
Pas d'EBM, le tt est inspiré de celui de l'IC systolique, à la différence notable que les anti-calciques ne sont pas CI. On privilégiera l'usage des diurétiques (bénéfice symptomatique certain) et du verapamil (meilleur remplissage ventriculaire en allongeant la diastole). Selon les cas on ajoutera un β-bloquant (++ si coronopathie, HTA mal contrôlée, tachycardie). Les IEC / sartans n'ont pas démontré de bénéfice.
Prise en charge des arythmies sur fonds d'insuffisance cardiaque chronique
FA / Flutter auriculaire
En l'absence d'ICA, on privilégiera pour contrôler le rythme ventriculaire (pas d'intérêt démontré d'une resinusalisation) :
- IC à FEVG diminuée : BB → + digoxine si insuffisant → remplacer digoxine par amiodarone si insuffisant → avis cardio si insuffisant (ablation ?)
- IC à FEVG conservée : anti-Ca → + digoxine si insuffisant → remplacer digoxine par BB si insuffisant → avis cardio si insuffisant (ablation ?)
+ décision d'anticoaguler/ antiagréger selon les critères habituels.
Arythmies ventriculaires
Optimiser le traitement de l'IC (IEC + BB + ARM). Revascularisation si possible en cas de coronaropathie. Implantation d'un défibrillateur implantable en cas d'arythmies ventriculaires symptomatiques / soutenues et d'espérance de vie > 1 an (sinon : amiodarone) → ajouter amiodarone si arythmies demeurent symptomatiques → ablation par cathéter si échec.
Bradycardies symptomatiques et BAV
Indications habituelles mais préférer un CRT au pacing traditionnel.
Auteur(s)
Dr Shanan Khairi, MD