« Hyperparathyroïdies et métabolisme phosphocalcique » : différence entre les versions
(Page créée avec « Fréquente (l'hyperparathyroïdie primaire touche ~1/1000 hab), F > H, moyenne d'âge > 60 ans == ETIOLOGIES == #<u>HYPERPARATHYROÏDIES PRIMAIRES</u> *'''... ») |
Aucun résumé des modifications |
||
| Ligne 1 : | Ligne 1 : | ||
Fréquente (l'hyperparathyroïdie primaire touche ~1/1000 hab), F > H, moyenne d'âge > 60 ans | <p style="text-align: justify">Fréquente (l'hyperparathyroïdie primaire touche ~1/1000 hab), F > H, moyenne d'âge > 60 ans</p> | ||
== Etiologies == | |||
=== Hyperparathyroïdies primaires === | |||
== | |||
*'''Adénome parathyroïdien (~85%)''' | *'''Adénome parathyroïdien (~85%)''' | ||
| Ligne 13 : | Ligne 8 : | ||
*Carcinome parathyroïdien (très rare) | *Carcinome parathyroïdien (très rare) | ||
=== Hyperparathyroïdies secondaires === | |||
*'''IRC''' | *'''IRC''' | ||
*Malassimilations | *Malassimilations | ||
=== Hyperparathyroïdies tertiaires === | |||
<p style="text-align: justify">= autonomisation d'un adénome parathyroïdien sur hyperparathyroïdie secondaire chronique (++ chez les dialysés/ greffés rénaux)</p> | |||
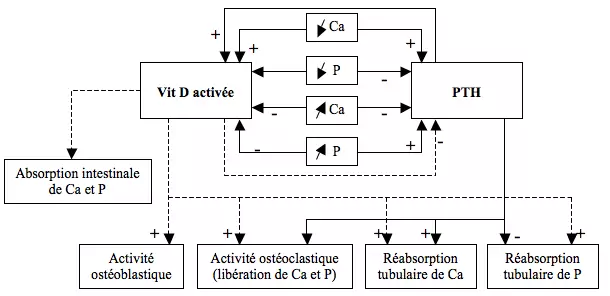
== PTH, vitamine D et équilibre phospho-calcique == | |||
= autonomisation d'un adénome parathyroïdien sur hyperparathyroïdie secondaire chronique (++ chez les dialysés/ greffés rénaux) | |||
== PTH, | |||
== | [[File:PTH2.png|center|PTH2.png]] | ||
<p style="text-align: justify">Exemple physiopathologique : IRC → diminution de la synthèse de vit D activée + diminution de la réabsorption de Ca + diminution de l'excrétion de phosphates → stimulation de la synthèse de PTH</p> | |||
== Clinique == | |||
*Asymptomatique | *Asymptomatique | ||
**!! dans > 50% des cas les patients sont asymptomatiques et le diagnostic est porté suite à la découverte fortuite d'une aN biologique (troubles phosphocalciques, augmentation des PAL,…) | |||
*Inappétence, constipation, UGD, pancréatite (contesté), d+ abdos aspécifiques | *Inappétence, constipation, UGD, pancréatite (contesté), d+ abdos aspécifiques | ||
*Lithiases rénales, néphrocalcinose, IR | *Lithiases rénales, néphrocalcinose, IR | ||
| Ligne 87 : | Ligne 28 : | ||
*Fractures pathologiques, douleurs osseuses, (ostéite fibrokystique) | *Fractures pathologiques, douleurs osseuses, (ostéite fibrokystique) | ||
*Polyurie, polydipsie | *Polyurie, polydipsie | ||
*Discutés : troubles affectifs/ cognitifs/ dépressifs, fibromyalgie, HTA, syndromes neuro-musculaires | *Discutés : troubles affectifs/ cognitifs/ dépressifs, fibromyalgie, HTA, syndromes neuro-musculaires<u></u> | ||
*'''Principale complication : CRISE HYPERCALCEMIQUE (cf hypercalcémies sévères)''' | |||
<u> | |||
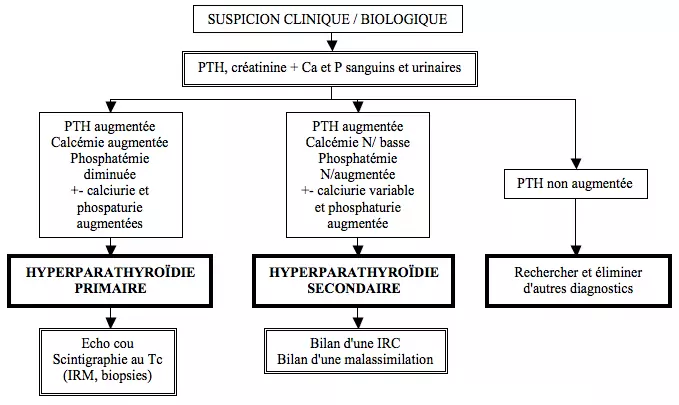
== Mise au point == | |||
== | [[File:PTH1.png|center|PTH1.png]] | ||
<p style="text-align: justify">!! Si dans > 90% des hyperparathyroïdies primaires la PTH est franchement augmentée, dans ~10% on observe seulement une PTH dans la normale haute, inadéquate cependant avec une calcémie haute. Dans de rares cas d'hypercalcémie sur hyperparathyroïdie primaire, la PTH peut être strictement N, orientant vers une hypercalcémie familiale bénigne (on confirmera ce diagnostic en cas d'absence de calciurie + histoire familiale + identification d'une mutation du gène du récepteur sensible au Ca)</p><p style="text-align: justify">!! Dans de rares cas une hyperparathyroïdie primaire peut se présenter avec une PTH augmentée et une calcémie dans les normes… à évoquer si le bilan étiologique d'hyperparathyroïdie secondaire revient négatif (→ pratiquer test de charge calcique orale) !!</p><p style="text-align: justify">!! Une hyperparathyroïdie secondaire décompensée ou passée en hyperthyroïdie tertiaire peut se présenter avec une hypercalcémie et une phosphaturie abaissée !! </p> | |||
| == Traitements == | ||
*Traitement symptomatique des crises hypercalcémiques | *Traitement symptomatique des crises hypercalcémiques | ||
*Hyperparathyroïdie primaire | *Hyperparathyroïdie primaire | ||
**Indications chir (~50%) : | |||
***Symptomatique | |||
***Asymptomatique mais : | |||
****Calcémie dépassant la N de > 0,25 mmol/l | |||
****Un épisode d'hyperCa menaçante | |||
****Diminution inexpliquée de la clearance de la créat de > 30% | |||
****Présence de calculs rénaux/ néphrocalcinose | |||
****Calciurie > 10 mmol/24h | |||
****Diminution de la densité osseuse corticale/ trabéculaire de > 2 DS | |||
****Patient < 50 ans | |||
****Carcinome | |||
**Sinon : suivi tous les 6 mois durant 3 ans puis 1x/an pour confirmer l'absence d'évolutivité, discuter traitement hormonal substitutif chez les ménopausées et bisphosphonates | |||
*Hyperparathyroïdie secondaire | *Hyperparathyroïdie secondaire | ||
**Traitement étiologique si possible | |||
**Réduction des apports en P | |||
**Complexants intestinaux du P : CaCO3 1,5-7g/j / acétate de Ca (moins d'effet sur la calcémie) | |||
**Supplémentation en vit D2/D3/25(OH)vitD chez les IRC dialysés carencés | |||
**Parathyroïdectomie si : | |||
***Nécrose ischémique des extrémités sur calciphylaxie | |||
***hyperCa+hyperP intruites par le traitement médical avec parathormone élevée en l'absence d'autres causes | |||
***à discuter : prurit rebelle, ostéite fibreuse mal contrôlée par le calcitriol | |||
Version du 25 mai 2014 à 19:50
Fréquente (l'hyperparathyroïdie primaire touche ~1/1000 hab), F > H, moyenne d'âge > 60 ans
Etiologies
Hyperparathyroïdies primaires
- Adénome parathyroïdien (~85%)
- Hyperplasie parathyroïdienne
- Carcinome parathyroïdien (très rare)
Hyperparathyroïdies secondaires
- IRC
- Malassimilations
Hyperparathyroïdies tertiaires
= autonomisation d'un adénome parathyroïdien sur hyperparathyroïdie secondaire chronique (++ chez les dialysés/ greffés rénaux)
PTH, vitamine D et équilibre phospho-calcique
Exemple physiopathologique : IRC → diminution de la synthèse de vit D activée + diminution de la réabsorption de Ca + diminution de l'excrétion de phosphates → stimulation de la synthèse de PTH
Clinique
- Asymptomatique
- !! dans > 50% des cas les patients sont asymptomatiques et le diagnostic est porté suite à la découverte fortuite d'une aN biologique (troubles phosphocalciques, augmentation des PAL,…)
- Inappétence, constipation, UGD, pancréatite (contesté), d+ abdos aspécifiques
- Lithiases rénales, néphrocalcinose, IR
- Lithiases biliaires
- Fractures pathologiques, douleurs osseuses, (ostéite fibrokystique)
- Polyurie, polydipsie
- Discutés : troubles affectifs/ cognitifs/ dépressifs, fibromyalgie, HTA, syndromes neuro-musculaires
- Principale complication : CRISE HYPERCALCEMIQUE (cf hypercalcémies sévères)
Mise au point
!! Si dans > 90% des hyperparathyroïdies primaires la PTH est franchement augmentée, dans ~10% on observe seulement une PTH dans la normale haute, inadéquate cependant avec une calcémie haute. Dans de rares cas d'hypercalcémie sur hyperparathyroïdie primaire, la PTH peut être strictement N, orientant vers une hypercalcémie familiale bénigne (on confirmera ce diagnostic en cas d'absence de calciurie + histoire familiale + identification d'une mutation du gène du récepteur sensible au Ca)
!! Dans de rares cas une hyperparathyroïdie primaire peut se présenter avec une PTH augmentée et une calcémie dans les normes… à évoquer si le bilan étiologique d'hyperparathyroïdie secondaire revient négatif (→ pratiquer test de charge calcique orale) !!
!! Une hyperparathyroïdie secondaire décompensée ou passée en hyperthyroïdie tertiaire peut se présenter avec une hypercalcémie et une phosphaturie abaissée !!
Traitements
- Traitement symptomatique des crises hypercalcémiques
- Hyperparathyroïdie primaire
- Indications chir (~50%) :
- Symptomatique
- Asymptomatique mais :
- Calcémie dépassant la N de > 0,25 mmol/l
- Un épisode d'hyperCa menaçante
- Diminution inexpliquée de la clearance de la créat de > 30%
- Présence de calculs rénaux/ néphrocalcinose
- Calciurie > 10 mmol/24h
- Diminution de la densité osseuse corticale/ trabéculaire de > 2 DS
- Patient < 50 ans
- Carcinome
- Sinon : suivi tous les 6 mois durant 3 ans puis 1x/an pour confirmer l'absence d'évolutivité, discuter traitement hormonal substitutif chez les ménopausées et bisphosphonates
- Indications chir (~50%) :
- Hyperparathyroïdie secondaire
- Traitement étiologique si possible
- Réduction des apports en P
- Complexants intestinaux du P : CaCO3 1,5-7g/j / acétate de Ca (moins d'effet sur la calcémie)
- Supplémentation en vit D2/D3/25(OH)vitD chez les IRC dialysés carencés
- Parathyroïdectomie si :
- Nécrose ischémique des extrémités sur calciphylaxie
- hyperCa+hyperP intruites par le traitement médical avec parathormone élevée en l'absence d'autres causes
- à discuter : prurit rebelle, ostéite fibreuse mal contrôlée par le calcitriol