Etats de choc
Un état de choc correspond à une insuffisance circulatoire aiguë entraînant une hypoperfusion tissulaire compromettant le métabolisme cellulaire. Le risque d'arrêt cardio-respiratoire imminent est majeur (→ cf prise en charge d'un arrêt cardio-respiratoire le cas échéant). La mortalité globale avoisine les 50 % en cas de prise en charge adéquate. Des séquelles fonctionnelles définitives sont fréquentes en cas de survie, dépendant de l'étiologie et de la précocité d'une prise en charge.
NB : Pression Artérielle Moyenne (PAM) = Tension Artérielle (TA) moyenne = (TA systolique + 2 x TA diastolique) / 3
Clinique et diagnostic
Son diagnostic repose sur une conjonction de signes cliniques et biologiques et n'est pas synonyme de collapsus (chute sévère de la tension artérielle). Les signes cliniques évoquant le diagnostic sont:
- poly ou tachypnée (compensation respiratoire sur acidose lactique)
- tachycardie (activation orthosympathique)
- une hypotension artérielle systolique (< 100 mmHg), parfois tardive, est de mauvais pronostic. Ne pas l'attendre pour penser à un choc (choc avec TA correcte = "choc compensé").
- index de choc (Fréquence Cardiaque / TA systolique > 1)
- troubles de la vigilance (hypoxie cérébrale : agitation, obnubilation, stupeur, confusion, coma
- oligurie ou anurie, insuffisance rénale aiguë (IRA)
- marbrures, sueurs froides, extrémités froides/ pâles/ cyanosées
- temps de recoloration capillaire (TRC) > 3 secondes
- veines jugulaires turgescentes/ collabées
- dégradation clinique rapide
- poumon de choc (opacités alvéolaires radiologiques bilatérales, forme ultime = ARDS)
Les signes biologiques à rechercher :
- acidose lactique (lactatémie > 2 mmol/ L)
- altération de la SvO2
- plus tardifs : apparition d’un foie de choc (cytolyse, cholestase, insuffisance hépatocellulaire), IRA avec inversion du rapport Na/ K urinaire (hyperaldostéronisme secondaire)
- élévation de la pro-calcitonine
- élévation des marqueurs cardiaque… L’élévation des troponines est courante dans tous les chocs (souffrance myocardique) et ne peut suffire à diagnostiquer un choc cardiogénique sur infarctus. Il en va de même pour une élévation de la pro-BNP.
Mesures immédiates
- appeler à l'aide si une équipe de réanimation n'est pas déjà sur place
- position : allonger le patient / position semi-assise jambes pendantes en cas de détresse respiratoires/ jambes surélevées dès qu'un choc cardiogénique est exclu.
- déshabillage rapide
- masque facial + O2 4-8l/ minute (adapter selon l'état de conscience), intubation si détresse respiratoire sévère ou coma. Réévaluer régulièrement l'opportunité d'intuber.
- Viser une PAM > 60 mmHg ( > 80 en cas d’œdème cérébral)
- deux perfusions IV (14-16 G) avec NaCl 0,9% 500 ml
- biologie (glycémie, formule, hématogramme, CRP/ VS, groupe sanguin, lactate, ionogramme, agglutinines irrégulières, coagulation, fibrinogène, D-dimères, antithrombine III, CK, troponines, fonctions hépatique, rénale et pancréatique) et récolte d'hémocultures
- gazométrie + prise de glycémie au doigt
- Radiographie thoracique (foyer infectieux, épanchement pleural, pneumothorax, cardiomégalie, oedème pulmonaire) et électrocardiogramme (ECG)
- poser un cathéter veineux central dès que possible (mesure de la Pression Veineuse Centrale)
- s'assurer de la proximité d'un kit de réanimation - transfert en USI dès que possible !
Orientation étiologique sur base clinique
Hypovolémique |
|
|
Cardiogénique |
|
|
Septique |
|
|
Obstructif |
|
|
Anaphylactique |
|
|
Si le diagnostic étiologique n'est pas clair :
- débuter un traitement probabiliste
- demander un complément d'examens complémentaires :
- échographie cardiaque (montre une atteinte cardiaque et donne des informations sur le mécanisme du choc)
- échographie ou CT-scanner abdominal (épanchement péritonéal ? rupture d'un organe plein ?)
- (angio)-CT-scanner thoracique (foyers infectieux non visibles à la radiographie ? embolie pulmonaire ?)
- divers selon orientation clinique
Tout état de choc se complique d’un SIRS (syndrome de réponse inflammatoire systémique) entretenant le choc.
Orientation paraclinique
Retardant la prise en charge, les moyens paracliniques ne sont intéressants que si le premier pari thérapeutique a échoué et que le mécanisme du choc ne peut être cliniquement affirmé.
Premier palier
- SpO2 : un mauvais signal signe souvent une vasoconstriction périphérique
- Capnographie (etCO2 = CO2 expiré) < 22 mmHg signe une grave chute du débit cardiaque
- Epreuve de lever passif des jambes pour déterminer s’il est utile de remplir : positif si la TA augmente de > 10%
- Echographie cardiaque transthoracique : très bonne Se et Sp pour affirmer un choc cardiogénique
Deuxième palier
- Chez un patient en ventilation contrôlée muni d’un cathéter artériel : un delta PP (variations de la pression pulsée = de la pression différentielle) variant de > 13% au cours du cycle respiratoire prédit une bonne réponse au remplissage = diminution plus marquée de la TA et de la PP en expiration signe une hypovolémie
- Cathéter veineux central : une PVC < 5 mmHg prédit une bonne réponse au remplissage
Troisième palier
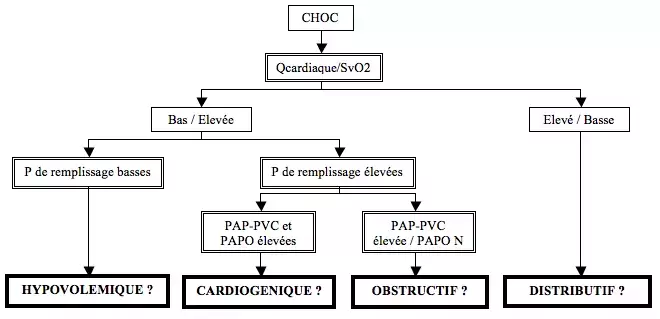
- Cathéter pulmonaire de Swan Ganz : Qcardiaque, pressions (PAP – systolique, diastolique, moyenne - , PAPO = POG, POD = PVC), SvO2 (saturation en O2 du sang veineux mêlé)
- Cathéter PICCO (pulse indexed continuous cardiac output) se basant sur l’analyse du contour de l’onde de pouls et sur la thermodilution à mesure fiable du débitcardiaque,…
Normes :
- PVC = 2-7 mmHg POD = PVC = 5 mmHg PAP = 20/8 (12) mmHg PAPO = 8 mmHg
- PAPdiastolique – PAPO = 2 mmHg POD-PAPO = 2-4 SvO2 > 70% Qcardiaque moyen = 5L/min
- IC (index cardiaque = Qcardiaque/ surface corporelle) = 2,5-3,5 L/min/m²
Présentations les plus classiques :
Choc hypovolémique
Se caractérise par une phase d’activation sympathique (tachycardie et conservation relative de la TA) puis d'inhibition (bradycardie et effondrement brutal de la TA).
Etiologies : rechercher une hémorragie externe ou interne (hémopéritoine, hématome rétropéritonéal, hémothorax, rupture aortique… trauma ou prise d’anticoagulants ?) ou une pathologie entraînant une déshydratation majeure (diarrhées/ vomissements profus, brûlures étendues, troisième compartiment).
Prise en charge :
- ABCDE
- traitement étiologique !
- remplissage IV : Voluven 0,5-1,5 l
- le remplissage massif induit fréquemment une hypothermie qui doit absolument être prévenue et traitée (induction d’une coagulopathie).
- si hémorragie active avec chute d'Hb → transfusion sanguine groupe O Rh- (minimum 2 unités) → but = Hb > 8 g/ dl
- si INR > 2 ou Temps de Quick < 40% ou TCA > 60 secondes ou fibrinogène < 75 → Fresh Frozen Plasma (FFP) 2 poches
- poser cathéter veineux central
- contrôler régulièrement la biologie et adapter le traitement
- Ne recourir à l'adrénaline ou noradrénaline que transitoirement face à une dégradation brutale menaçant la vie et non modifiée par le remplissage. Si hémorragie → recourir immédiatement à un geste chirurgical.
Choc cardiogénique
Examens clés : ECG, échographie cardiaque, radiographie thoracique (OPH, cardiomégalie), enzymes cardiaques. Mortalité > 60%.
Etiologies :
- Infarctus étendu = 1ère cause.
- Facteurs de risque à identifier : > 65 ans, diabète, artériopathie cérébrale ou périphérique, tabagisme, antécédents coronariens, fraction d'éjection ventriculaire gauche (FEVG) < 35%
- Les décompensations de cardiomyopathies sont des causes plus rares
- Rechercher facteurs favorisants : troubles du rythme (++ fibrillation auriculaire), hypocalcémie, hypokaliémie, acidose, hypomagnésémie, hypothermie, surdosages médicamenteux (tricycliques, carbamates, quinine, anti-arythmiques,….)
- Une myocardite ou endocardite est à éliminer systématiquement en cas de syndrome infectieux
- En cas de souffle cardiaque non connu ou de cause non évidente, il faudra envisager une valvulopathie aiguë (évolution d’une valvulopathie chronique ou sur valve saine [endocardite, dissection aortique, maladie de Barlow, trauma cardiaque], rupture de piliers).
- Un trouble grave de la conduction à l’ECG devra faire rechercher une hyperkaliémie, une intoxication (β-bloquants, quinidiniques, anti-calciques,…), une myocardite, un abcès septal (BAV fébrile).
Attitude :
- ABCDE
- Remplissage prudent (surveiller auscultation : OPH ?) : débuter par NaCl 0,9% 500ml/ 15 minutes +- à répéter. Etre plus agressif en cas d'hypotension sévère, de dégradation de la conscience rapide,…
- Amines,... Cf PEC d'une Insuffisance cardiaque aiguë
- Traitement étiologique dès que possible :
- Infarctus myocardique (70% des cas, le choc survenant généralement dans les heures suivant le début de l'infarctus)
- Transfert en USI coro pour PTCA en urgence (thrombolyse peu ou pas efficace en cas de choc → uniquement si PTCA impossible)
- Tamponnade
- Arythmies
- Infarctus myocardique (70% des cas, le choc survenant généralement dans les heures suivant le début de l'infarctus)
Un choc cardiogénique constitue une contre-indication absolue à l'administration de β-bloquants sous réserve d'un avis spécialisé.
Choc septique
Le choc septique ressort plus largement des "chocs distributifs" qui incluent également les chocs purement inflammatoires (sur pancréatite aiguë, chirurgie majeure, brûlures étendues, polytraumas, microangiopathies thrombotiques), plus rares. La mortalité est > 50% malgré une antibiothérapie empirique adaptée dans 90% des cas. Il n’y a souvent pas de marbrure.
On définit :
Réponse inflammatoire systémique (SIRS) : > 2 critères |
|
Sepsis |
SIRS + infection présumée ou identifiée |
Sepsis sévère |
Sepsis + un critère parmi :
|
Choc septique |
Sepsis sévère + hypotension artérielle malgré un remplissage vasculaire adéquat (20-40 ml/ kg) |
Choc septique réfractaire |
Choc septique réfractaire à l’administration d’amines |
Chez les enfants, les > 65 ans et les immunodéprimés, les signes de septicémie peuvent être rares et discrets… l'état clinique pouvant sembler peu inquiétant jusqu'à la survenue d'un choc extrêmement brutal et sévère → ces patients doivent bénéficier d'une antibiothérapie empirique au moindre doute !
Attitude immédiate :
- ABCDE
- prélever 3 paires d'hémocultures sur 10 minutes en différents lieux de ponction
- rechercher tout foyer drainable chirurgicalement et retirer tout matériel susceptible d'être infecté
- Antibiothérapie empirique. Exemple de schéma :
- Pas de foyer évident :
- Communautaire, immunocompétent et pas d'antibiothérapie préalable :
- Cefuroxime 1,5 g x 3 IV + amikacine 15 mg/ kg x 1 IV
- Intrahospitalier ou séjour récent en hôpital/ maison de repos ou immunodéprimé ou antibiothérapie préalable :
- Ceftazidime/ céfépime 2g x 3 IV + amikacine 15 mg/ kg x 1 IV + vancomycine 1g x 2 IV
- Si suspicion de Gram négatif multirésistant (quelques Enterobacters, Kblebsiella, E. Coli,…) → remplacer la ceftazidime par méropénem 1g x 3 IV
- Communautaire, immunocompétent et pas d'antibiothérapie préalable :
- Foyer clairement identifié → traitement en fonction
- Evaluer l'opportunité d'un élargissement de spectre si pas d'amélioration clinique
- Réévaluer le schéma en fonction des résultats d'examens
- Pas de foyer évident :
- Remplissage vasculaire : NaCl 0,9% 500ml/ 15 minutes à répéter jusqu'à PAM > 65mmHg et TAS > 90 mmHg (surveiller les signes d'apparition d'un OPH : auscultation, SatO2, PaO2) ou colloïdes.
- En cas de dysfonction myocardique, si le remplissage est insuffisant ou d'emblée si PAM < 40 mmHg ou TAS < 70 mmHg → discuter rapidement Dobutamine ou Noradrénaline IV
- Maintenir Hb > 8g/ l par transfusions.
- Protéine C activée (Xigris) < sepsis sévère avec au moins 2 dysfonctions organiques
- Radiographie thoracique + examens complémentaires (échographie, CT-scanner,…) selon la clinique.
- Mesures supportives générales
Choc obstructif
Clinique évocatrice :
La dyspnée est au 1er plan. S’y associeront : douleur thoracique, jugulaires turgescentes, hépatomégalie douloureuse, reflux hépato-jugulaire, galop droit, pouls paradoxal (diminué à l’inspiration : ++ en cas de tamponnade). Tardivement : oedèmes des membres inférieurs, ascite. Habituellement, pas d’OPH.
Examens clés : échographie cardiaque, angio-CT-scanner
Etiologies :
- Le principal diagnostic est l’embolie pulmonaire (EP) massive → faire un score de Wells.
- On recherchera également une tamponnade (un trauma, un infarctus, une insuffisance rénale chronique, une néoplasie, une dissection aortique… épanchement, septum paradoxal à l’échographie) et un infarctus du ventricule droit.
Prise en charge
- ABCDE
- Echographie cardiaque : indispensable dès que possible (cœur pulmonaire aigu +- caillots +- signes d'hypertension pulmonaire)
- Remplissage IV NaCl0,9% 500ml/ 15 minutes +- à répéter
- Dobutamine
- Thrombolyse : rt-PA IV 100mg en 2 heures, stopper et passer à un relais à l'héparine dès que l'INR est < 2 x la normale et fibrinogène > 100 mg/ 100 ml
- Contre-indications absolues : hémorragie ou accident vasculaire très récent
- Contre-indications relatives : chirurgie < 10 jours, neurochirurgie ou AVC < 1 mois, KT artériel, HTA > 180/ 110 mmHg, plaquettes < 100.000,…
- Relais à l'héparine → bolus de 5000 UI → pousse-seringue 1000-1500 UI/ heure. Mesurer l'aPTT toutes les 2 heures
- Si contre-indication à la thrombolyse ou si récidive d'EP sous traitement médical efficace : relais au chirurgien pour évaluer filtre cave ou embolectomie
- Mesures supportives générales
Choc anaphylactique
L'anaphylaxie est une réaction multisystémique dûe à la libération de médiateurs (histamine, tryptase, hyaluronidase, chymase, NO, dérivés de l'acide arachidonique) dans la circulation par un mécanisme immunologique (++ Ig E médié, complexes immuns activant le complément, inconnus), induit par l'introduction préalable dans l'organisme d'une substance étrangère. On définit une réaction anaphylactoïde comme un phénomène identique induit par un mécanisme non immunologique (= anaphylaxie non immunologique de la WAO : activation directe ou via des micelles du complément, activation directe des mastocytes/ basophiles, cryoprotéines). Touche 8-10/ 100.000 habitants/ an, probablement sous-diagnostiqué, 50% sont iatrogènes dont la moitié dus à des anesthésiques (chez l'enfant, les anaphylaxies alimentaires prédominent).
Le diagnostic repose sur la reconnaissance de la clinique et la recherche d’un terrain allergique (absent chez 1/3) ou d'un asthme, d’une prise médicamenteuse (anesthésiques, aspirine, anti-inflammatoires non stéroïdiens, béta-lactamines, sulfamides, produits de contrastes iodés, macro-molécules) ou alimentaire (cacahuètes, crustacés, poissons, fraises, œufs, kiwi, bananes) à risque, d’une exposition au latex (réaction souvent retardée de 15-30 minutes) ou d’une piqûre ou morsure dans les minutes précédant la symptomatologie.
Les facteurs aggravants sont : insuffisance coronaire et cardiaque, pathologie mitrale, pneumopathies obstructives, médications (β-bloquants, inhibiteurs de l'enzyme de conversion), alcool, exercice physique, état pré-menstruel, contact IV avec l'allergène. Une 2ème réaction anaphylactique est de règle plus sévère que la 1ère.
On observe un choc sans marbrure et un collapsus majeur brutal, généralement précédé de signes annonciateurs : les manifestations cutanées sont généralement les 1ères à apparaître (60%) (prurit, brûlure, rash, œdème de Quincke, autres éruptions), fréquentes manifestations respiratoires (bronchospasme) pouvant évoluer vers un ARDS, éventuels signes digestifs, palpitations, hypotension artérielle, signes neurologiques (acouphènes, vertiges, troubles visuels, confusion, perte de connaissance, coma). Prévalence plus importante chez les 15-50 ans, anxieux, femmes. Le risque de décès se situe principalement au cours des 30 premières minutes, la résolution survient généralement endéans l'heure.
Prise en charge :
- ABCDE
- Biologie : histamine, IgE spécifiques, tryptase
- Retirer les allergènes potentiels (y compris tout médicament non indispensable)
- Adrénaline
- IM 0,5 mg (+- à répéter toutes les 10 minutes)
- IV continu 2-10 microg/ minute si résistance à la voie IM ou hypotension ou incontinence,…
- Si ARCA → RCP + 1 mg adrénaline IV toutes les minutes (5 mg à partir de la 3ème)
- Remplissage IV :
- NaCl 0,9% 500 ml/ 15 minutes +- à répéter
- Voluven < orthostatisme, hypotension sévère, réponse incomplète à l'adrénaline +- dobutamine / noradrénaline
- Salbutamol en aérosols < bronchospasme résistant à l'adrénaline
- +- Solumédrol 120 mg IV (efficacité sur l'œdème laryngé ?) +- antihistaminiques (diphenylhydramine 25-50 mg IV ttes les 4 à 6 heures + cimétidine 300 mg IV toutes les 8 à 12 heures)
- Pas d'efficacité démontrée sur la mortalité, utilisation controversée
- Après résolution : surveillance intrahospitalière 1 à 3 jours (20% des réactions anaphylactiques sont biphasiques : récurrence ++ dans les 10 heures mais jusqu'à 3 jours) → évitement, éducation, carte ID médicale, auto-injecteurs d'adrénaline → bilan allergique
Auteur(s)
Shanan Khairi, MD