« Crises épileptiques - prise en charge » : différence entre les versions
(Page créée avec « == PRISE EN CHARGE D'UN ETAT DE MAL EPILEPTIQUE == = crise durant > 5 min OU succession de <u>></u> 2 crises sans normalisation intercritique de l'état de conscienc... ») |
m (Remplacement de texte : « {{Modèle:Pub}} » par « ») |
||
| (11 versions intermédiaires par le même utilisateur non affichées) | |||
| Ligne 1 : | Ligne 1 : | ||
== | == Prise en charge d'un état de mal épileptique == | ||
<p style="text-align: left">= crise durant > 5 min OU succession de <u>></u> 2 crises sans normalisation intercritique de l'état de conscience</p><p style="text-align: left">'''!''' '''URGENCE MEDICALE ! '''10-20% de mortalité, mener de front :</p> | |||
*<u>Mesures générales</u> : transfert labo de choc/ USI, prévention des traumas, liberté des voies aériennes, O2th 100% au masque, lutte contre l'hyperthermie, contrôle de la glycémie, mettre une perf, monito, préparer un plateau d'intubation | |||
*<u>Bilan urgent</u> : | |||
**Glycémie capillaire | |||
**Biol : glycémie, hémato-CRP, coag, iono, lactates, fonction rénale et hépatique + β-hCG si femme en période d'activité génitale | |||
**ECG | |||
**CT / IRM | |||
**EEG | |||
*<u>Mesures thérapeutiques</u> : | |||
**Traitement étiologique si cause identifiée. '''Toujours vit B1 et B6 dans les perfs'''. | |||
**D'office si hypoglycémie/ pas de glycémie rapide possible : '''50 mg de glucose + 100 mg de thiamine (B1)''' | |||
**1<sup>ère</sup> ligne : '''Lorazepam (Temesta) 0,1mg/kg à max 2mg/min IV''' +- à répéter jusqu'à 0,3mg/kg (max 8mg) | |||
***Alternative : diazepam (valium) 0,15mg/kg à 5mg/min IV | |||
***Si pas de voie veineuse : | |||
****Midazolam (dormicum) 10mg bucal (entre lèvre et gencive)/ intranasal (1/2 dans chaque narine) | |||
*****Ou Valium IR 0,5mg/kg (max 20mg) | |||
***En cas de nouvelle crise sur arrêt d'un anti-E → recommencer | |||
**Si échec de la 1<sup>ère</sup> ligne : choisir parmi | |||
***Valproate (Dépakine) 30mg/kg à 3mg/kg/min sur ~10-15min puis entretien à 3mg/kg/h – dosage à 4h – continuer 24-48h avant relais PO | |||
****Éviter si hépatopathie | |||
***Keppra 2x1,5g IV | |||
***Phenytoïne (Diphantoïne) 1000-1200mg à 50 mg/min par KT central + sous monito cardiaque ! Les perfs doivent toujours être avec du NaCl, jamais de glucosé (si nécessité gavage : l'interrompre 2h avant la prise, reprise 2h après) ! Relais par 300-400mg PO pour un taux de 10-20µg/ml | |||
****Éviter si cardiopathie | |||
****'''NB : la phenytoïne est non seulement à risque de générer des arythmies cardiaques lors de la charge mais cardiotoxique et neurotoxique au long cours ou en cas de surdosage. Elle reste recommandée pour des raisons "historiques" mais... est de règle à éviter si possible ! Préférer le keppra ou la dépakine si possible.''' | |||
***En cas d'échec : Topamax via SNG | |||
**Si échec de la 2<sup>ème</sup> ligne → anesthésie générale sous VM + monito-EEG continu et choisir parmi | |||
***Midazolam 0,2 mg/kg puis 0,75-10µg/kg/min | |||
***Propofol 1-2mg/kg puis 2-15 mg/kg/h | |||
**Si échec : | |||
***Thiopental 5mg/kg puis 50 mg en 5 min jusqu'à obtention d'un EEG de type burst-suppression | |||
***Kétamine ( ! risque d'augmenter la PIC → en dernier recours) | |||
*<u>Instaurer une prophylaxie durant min 7j d'office si présence d'une lésion cérébrale aiguë</u> | *<u>Instaurer une prophylaxie durant min 7j d'office si présence d'une lésion cérébrale aiguë</u> | ||
**Valproate (Dépakine) 15-20 mg/kg puis 1 mg/kg/h (max 2,5 g/j, taux 50-100 µg/ml) | |||
**Alternative : keppra 2x1,5g IV à h0 et h12 (puis 2x1,5g/j), | |||
CI dépakine : hépatopathies - Si intox sévère à dépakine → décontamination digestive (si précoce et PO), perfusions abondantes, prise en charge supportive, envisager hémodialyse. EBM faible quant à l'usage de la nalowone ou de la l-carnitine 100mg/kg/24h en babys de 2g sur 3h. | |||
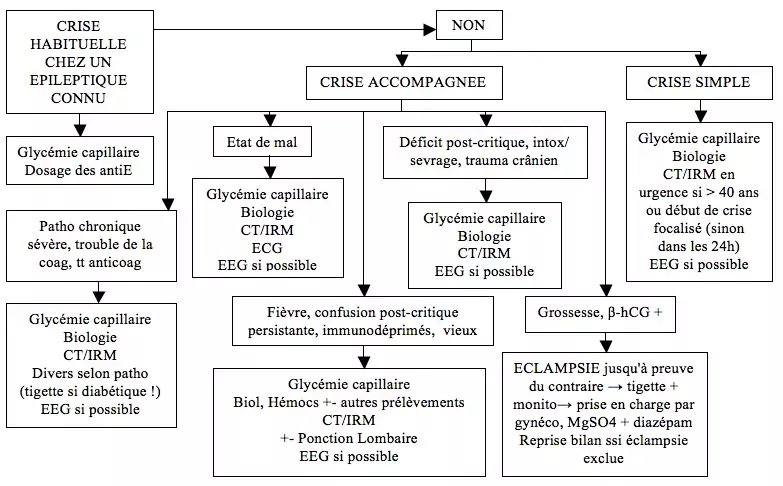
== Bilan nécessaire en urgence selon la clinique == | |||
<p style="text-align: left"></p> | |||
[[File:MAPE.png|center|MAPE.png]] | |||
<p style="text-align: left"><u>Biologie</u> à réaliser : glycémie, hémato-CRP, coag, iono, lactates, fonction rénale et hépatique + β-hCG si femme en période d'activité génitale + concentrations des antiE si épileptique connu traité</p><p style="text-align: left">Un <u>CT-scan cérébral</u> doit être systématique en urgence si : persistance de troubles de la conscience / trauma crânien / alcoolisme / déficit neuro focal post-critique / fièvre avec signes d'HTIC / antécédent de néo / HIV+ / crise partielle ou focalisée / traité par anticoagulants ou troubles de l'hémostase / patients dont la compliance à un suivi ultérieur est douteuse</p><p style="text-align: left">Une crise accompagnée se définit par la présence d'un critère parmi : répétition objectivée de la crise, état de mal convulsif, confusion mentale persistante, fièvre, déficit post-critique, alcoolisme chronique, intox/ sevrage éthylique, trouble métabolique, trauma crânien, maladie générale sévère (néo, HIV+,…), grossesse,...</p> | |||
| [[File:MAPE2.png|center|MAPE2.png]] | ||
<p style="text-align: left">'''!!! Certains états de mal non convulsivants ou des déficits post-critiques peuvent à tort faire suspecter un AVC ischémique.''' En cas de suspicion d'état de mal non convulsivant, l'EEG apportera le diag. Le diag d'un déficit post-critique repose essentiellement sur une bonne (hétéro)-anamnèse et la connaissance de la sémiologie des crises habituelles… → certains cas ne peuvent être tranchés sur base de l'AA/ de la clinique. Le CT-scan (utilité = exclure HH) et l'EEG seront de peu d'utilité. Le recours au CT de perfusion est inutile (fréquente "hypoperfusion" en regard de la zone épileptogène, svt interprétée comme une "ischémie en voie d'installation", en phase post-critique) !!! → '''En cas de doute quant à un AVC face à un déficit persistant après une supposée crise E, seule l'IRM avec diffusion/ perfusion est discriminante'''. En l'absence de disponibilité d'IRM, la décision de thrombolyse devra être discutée au cas par cas.</p> | |||
| == Critères de non hospitalisation après une crise épileptique == | ||
| |||
< | |||
'''!!! Certains états de mal non convulsivants ou des déficits post-critiques peuvent à tort faire suspecter un AVC ischémique.''' En cas de suspicion d'état de mal non convulsivant, l'EEG apportera le diag. Le diag d'un déficit post-critique repose essentiellement sur une bonne (hétéro)-anamnèse et la connaissance de la sémiologie des crises habituelles… → certains cas ne peuvent être tranchés sur base de l'AA/ de la clinique. Le CT-scan (utilité = exclure HH) et l'EEG seront de peu d'utilité. Le recours au CT de perfusion est inutile (fréquente "hypoperfusion" en regard de la zone épileptogène, svt interprétée comme une "ischémie en voie d'installation", en phase post-critique) !!! → '''En cas de doute quant à un AVC face à un déficit persistant après une supposée crise E, seule l'IRM avec diffusion/ perfusion est discriminante'''. En l'absence de disponibilité d'IRM, la décision de thrombolyse devra être discutée au cas par cas. | |||
== | |||
<p style="text-align: left">Pas d'hospit si présence de l'ensemble de ces critères :</p> | |||
*Retour à un état basal avec absence de symptôme neuro | *Retour à un état basal avec absence de symptôme neuro | ||
*Normalité de toute la MAP (sauf dosage antiE) = E primaire | *Normalité de toute la MAP (sauf dosage antiE) = E primaire | ||
*Présence auprès du patient d'une personne responsable garantissant sa surveillance | *Présence auprès du patient d'une personne responsable garantissant sa surveillance | ||
*Pas de notion d'incompliance thérapeutique | *Pas de notion d'incompliance thérapeutique | ||
<p style="text-align: left">Sauf en cas de doute diagnostique avec un AIT qui doit être pris en charge comme tel tant que le doute demeure</p> | |||
== Critères d'instauration d'un traitement de fond anti-épileptique == | |||
<p style="text-align: left">De principe, les premières crises avec bilan normal et les crises secondaires à des causes réversibles ne justifient pas un traitement anti-épileptique de fond. Traiter les situations suivantes :</p> | |||
== | |||
Traiter les situations suivantes : | |||
*Epilepsies secondaires dont l'étiologie n'a pu être corrigée / lésions cérébrales séquellaires | *Epilepsies secondaires dont l'étiologie n'a pu être corrigée / lésions cérébrales séquellaires | ||
**De principe, pas de tt de fond pour les crises d'intox/ sevrages ! | |||
*2<sup>ème</sup> crise épileptique primaire (risque de récidive de 70-80%) | *2<sup>ème</sup> crise épileptique primaire (risque de récidive de 70-80%) | ||
**Ne pas traiter systématiquement les rares crises focales motrices maîtrisables par le patient ou les crises réflexogènes (+++ lumière) | |||
== Modalités d'instauration d'un traitement de fond == | |||
== | |||
*Epilepsie généralisée idiopathique → VPA | |||
**Echec → ajouter/ remplacer par : | |||
***Si exclusivement crises tonico-cloniques → CBZ | |||
****Echec → revoir diag : | |||
****Crises partielles secondairement généralisées → cf infra | |||
****Crises tonico-cloniques primaires associées à d'autres types de crises → LTG / TPM / (LEV) | |||
****Toujours crises tonico-cloniques primaires exclusives → LTG / TPM / (LEV) | |||
*****Echec → PHT / PB | |||
******Echec → VNS | |||
***Si absences → LTG / ESM | |||
***Si crises tonico-cloniques associées à d'autres types de crises → LTG / TPM / (LEV) | |||
****Echec → VNS | |||
*Crises partielles avec ou sans généralisation secondaire → LTG / CBZ | |||
**Echec → VPA / LEV / (GBP / LTG / OXC / TGB / TPM) | |||
***Echec | |||
****En cas de lésion épileptogène accessible → chir | |||
*****Echec → VNS | |||
****Sinon → PHT / PB / VGB | |||
*****Echec → réévaluer possibilités chir → si impossible : VN | |||
<p style="text-align: left"> </p><p style="text-align: left">Valproate (Dépakine Cr) VPA</p> | |||
*Débuter à 500-1000 mg/j | *Débuter à 500-1000 mg/j | ||
*En 1-2x/j (sirop par gastrostomie ou IV en 3-4x/j) | *En 1-2x/j (sirop par gastrostomie ou IV en 3-4x/j) | ||
*Dose cible variable | *Dose cible variable | ||
*CI : hépatopathies | *CI : hépatopathies | ||
*ES : encéphalopathie ammoniacale | *ES : encéphalopathie ammoniacale | ||
<p style="text-align: left">Carbamazépine (Tegretol Cr) CBZ</p> | |||
Carbamazépine (Tegretol Cr) CBZ | |||
*Escalade de 100mg/ 3-5j (débuter à 100mg au soir) | *Escalade de 100mg/ 3-5j (débuter à 100mg au soir) | ||
*En 2x/j | *En 2x/j | ||
*Cible : 2x 300-400mg initialement, puis dose supprimant les crises | *Cible : 2x 300-400mg initialement, puis dose supprimant les crises | ||
*Si gastrostomie → tegretol ordinaire en 3x en diminuant la dose quotidienne de 20% | *Si gastrostomie → tegretol ordinaire en 3x en diminuant la dose quotidienne de 20% | ||
*CI : BAV | *CI : BAV | ||
*ES : graves atteintes cutanées (Lyell), leuco/thombo/anémie, hépatopathie, SIADH | *ES : graves atteintes cutanées (Lyell), leuco/thombo/anémie, hépatopathie, SIADH | ||
*Inefficace sur les absences et myoclonies | *Inefficace sur les absences et myoclonies | ||
<p style="text-align: left">Phénytoïne (Diphantoïne) PHT</p> | |||
Phénytoïne (Diphantoïne) PHT | *A éviter autant que possible sur le long terme ! | ||
*A éviter autant que possible sur le long terme ! | |||
*Charge IV (cf supra) /PO (1g en 1x durant 2j puis dosage) → ~300mg 1x/j PO | *Charge IV (cf supra) /PO (1g en 1x durant 2j puis dosage) → ~300mg 1x/j PO | ||
*CI : cardiopathies | *CI : cardiopathies | ||
*Aggrave les myoclonies | *Aggrave les myoclonies | ||
<p style="text-align: left">Phénobarbital (Gardenal) PB</p> | |||
Phénobarbital (Gardenal) PB | *Jamais en long terme ! | ||
*Jamais en long terme ! | |||
*Charge IV/PO → 100-150mg 1x/j | *Charge IV/PO → 100-150mg 1x/j | ||
<p style="text-align: left">Lamotrigine (Lamictal) LTG</p> | |||
Lamotrigine (Lamictal) LTG | *En présence de valproate (inhibiteur enzymatique de la dégradation) : | ||
**Débuter à 25mg au soir 1j/2 pendant 15j → escalade de 25mg/15j | |||
*En présence de valproate (inhibiteur enzymatique de la dégradation) | **Cible : 2x 100 à 150mg/j | ||
*En absencce de valproate : | |||
**Débuter à 25mg au soir 1x/j durant 15j → escalade de 25mg/15j | |||
**Cible : 2x 100 à 300mg/j (plus si utilisation d'un inducteur enzymatique ttel que la carbamazépine) | |||
<p style="text-align: left">Topiramate (Topamax) TPM</p> | |||
*En absencce de valproate | |||
Topiramate (Topamax) TPM | |||
*Débuter à 25 mg au soir durant 15j → escalade de 25mg/15j | *Débuter à 25 mg au soir durant 15j → escalade de 25mg/15j | ||
*Cible : 2x 50 à 300mg/j | *Cible : 2x 50 à 300mg/j | ||
*ES : troubles cognitifs/ psys, perte de poids,… | *ES : troubles cognitifs/ psys, perte de poids,… | ||
<p style="text-align: left">Gabapentin (Neurontin) GBP</p> | |||
Gabapentin (Neurontin) GBP | *Débuter à : 300mg au soir J1, 2x 300mg à J2, 3x 300mg à J3 → escalade de 300-400mg/ 1 ou 2 sem | ||
*Cible : variable, parfois jusqu'à 4,8g/j. Administration en 3x/j | |||
*Débuter à : 300mg au soir J1, 2x 300mg à J2, 3x 300mg à J3 → escalade de 300-400mg/ 1 ou 2 sem | |||
*Cible : variable, parfois jusqu'à 4,8g/j. Administration en 3x/j | |||
*Pas très efficace sur les crises E, utilisé surtout pour le tt des douleurs neuropathiques | *Pas très efficace sur les crises E, utilisé surtout pour le tt des douleurs neuropathiques | ||
<p style="text-align: left">Levetiracetam (Keppra) LEV</p> | |||
Levetiracetam (Keppra) LEV | |||
*Débuter à 2x250mg/j → escalade de 2x250mg/j | *Débuter à 2x250mg/j → escalade de 2x250mg/j | ||
*Dose max 2x1500mg/j | *Dose max 2x1500mg/j | ||
<p style="text-align: left">Oxcarbazépine (Trileptal) OXC</p> | |||
Oxcarbazépine (Trileptal) OXC | |||
*150mg au soir → escalade de 150mg/3j, administration en 2x/j | *150mg au soir → escalade de 150mg/3j, administration en 2x/j | ||
*Dose max 2x1,2g | *Dose max 2x1,2g | ||
<p style="text-align: left">Tiagabine (Gabitril) TGB</p> | |||
Tiagabine (Gabitril) TGB | |||
*2x 2,5mg pendant 1sem puis 2x5mg 1sem, puis escalade de 5mg/sem | *2x 2,5mg pendant 1sem puis 2x5mg 1sem, puis escalade de 5mg/sem | ||
*Administration en 3-4x/j durant les repas | *Administration en 3-4x/j durant les repas | ||
*Dose cible avec inducteur : 3-4x15mg/j / sans inducteur : 3x10mg/j | *Dose cible avec inducteur : 3-4x15mg/j / sans inducteur : 3x10mg/j | ||
<p style="text-align: left">Le vigabatrin (Sabril) est à proscrire chez l'adulte (lésions rétiniennes irréversibles)</p><p style="text-align: left">! '''Certains traitement (ex : les anti-rétroviraux) contre-indiquent '''les anti-E considérés comme inducteurs enzymatiques (phénytoïne, phénobarbital, carbamazépine) et, en cas d'usage d'autres anti-E, nécessitent des dosages sériques réguliers tant des anti-E que du tt en question</p> | |||
Le vigabatrin (Sabril) est à proscrire chez l'adulte (lésions rétiniennes irréversibles) | == Principaux diagnostics différentiels des crises épileptiques == | ||
! '''Certains traitement (ex : les anti-rétroviraux) contre-indiquent '''les anti-E considérés comme inducteurs enzymatiques (phénytoïne, phénobarbital, carbamazépine) et, en cas d'usage d'autres anti-E, nécessitent des dosages sériques réguliers tant des anti-E que du tt en question | |||
== | |||
*'''<u>LIPOTHYMIE</u>''' | *'''<u>LIPOTHYMIE</u>''' | ||
**++ sensation de malaise général précédant les convulsions / troubles visuels / vertiges / nausées, circonstances de survenue | |||
*'''<u>SYNCOPES CARDIO- ET VASOPLEGIQUES</u>''' | *'''<u>SYNCOPES CARDIO- ET VASOPLEGIQUES</u>''' | ||
**++ convulsions brèves, récupération rapide, notions de sueurs froides et pâleur/ palpitations → réaliser un ECG au moindre doute | |||
*'''<u>AVC / AIT</u>''' | *'''<u>AVC / AIT</u>''' | ||
**++ patient âgé, risque CV haut, déficit focal. IRM indispensable en cas de doute. | |||
*'''<u>MIGRAINE AVEC AURA</u>''' | *'''<u>MIGRAINE AVEC AURA</u>''' | ||
**++ céphalées, atcdts | |||
*'''<u>PSEUDOCRISES (HYSTERIQUES) ET SIMULATION</u>''' | *'''<u>PSEUDOCRISES (HYSTERIQUES) ET SIMULATION</u>''' | ||
**++ devant témoins, durée prolongée, pas de phase tonique, pas de phase post-critique, pas de blessures, pas d'aN clinico-biologiques au bilan | |||
*'''<u>ATTAQUES DE PANIQUE</u>''' | *'''<u>ATTAQUES DE PANIQUE</u>''' | ||
*'''<u>CHUTES CATAPLECTIQUES</u>''' | *'''<u>CHUTES CATAPLECTIQUES</u>''' | ||
== Auteur(s) == | |||
Dr [[Utilisateur:Shanan Khairi|Shanan Khairi]], MD | |||
{{Modèle:Catégorie|Urgences}}{{Modèle:Catégorie|Neurologie}} | |||
Version actuelle datée du 5 novembre 2022 à 08:59
Prise en charge d'un état de mal épileptique
= crise durant > 5 min OU succession de > 2 crises sans normalisation intercritique de l'état de conscience
! URGENCE MEDICALE ! 10-20% de mortalité, mener de front :
- Mesures générales : transfert labo de choc/ USI, prévention des traumas, liberté des voies aériennes, O2th 100% au masque, lutte contre l'hyperthermie, contrôle de la glycémie, mettre une perf, monito, préparer un plateau d'intubation
- Bilan urgent :
- Glycémie capillaire
- Biol : glycémie, hémato-CRP, coag, iono, lactates, fonction rénale et hépatique + β-hCG si femme en période d'activité génitale
- ECG
- CT / IRM
- EEG
- Mesures thérapeutiques :
- Traitement étiologique si cause identifiée. Toujours vit B1 et B6 dans les perfs.
- D'office si hypoglycémie/ pas de glycémie rapide possible : 50 mg de glucose + 100 mg de thiamine (B1)
- 1ère ligne : Lorazepam (Temesta) 0,1mg/kg à max 2mg/min IV +- à répéter jusqu'à 0,3mg/kg (max 8mg)
- Alternative : diazepam (valium) 0,15mg/kg à 5mg/min IV
- Si pas de voie veineuse :
- Midazolam (dormicum) 10mg bucal (entre lèvre et gencive)/ intranasal (1/2 dans chaque narine)
- Ou Valium IR 0,5mg/kg (max 20mg)
- Midazolam (dormicum) 10mg bucal (entre lèvre et gencive)/ intranasal (1/2 dans chaque narine)
- En cas de nouvelle crise sur arrêt d'un anti-E → recommencer
- Si échec de la 1ère ligne : choisir parmi
- Valproate (Dépakine) 30mg/kg à 3mg/kg/min sur ~10-15min puis entretien à 3mg/kg/h – dosage à 4h – continuer 24-48h avant relais PO
- Éviter si hépatopathie
- Keppra 2x1,5g IV
- Phenytoïne (Diphantoïne) 1000-1200mg à 50 mg/min par KT central + sous monito cardiaque ! Les perfs doivent toujours être avec du NaCl, jamais de glucosé (si nécessité gavage : l'interrompre 2h avant la prise, reprise 2h après) ! Relais par 300-400mg PO pour un taux de 10-20µg/ml
- Éviter si cardiopathie
- NB : la phenytoïne est non seulement à risque de générer des arythmies cardiaques lors de la charge mais cardiotoxique et neurotoxique au long cours ou en cas de surdosage. Elle reste recommandée pour des raisons "historiques" mais... est de règle à éviter si possible ! Préférer le keppra ou la dépakine si possible.
- En cas d'échec : Topamax via SNG
- Valproate (Dépakine) 30mg/kg à 3mg/kg/min sur ~10-15min puis entretien à 3mg/kg/h – dosage à 4h – continuer 24-48h avant relais PO
- Si échec de la 2ème ligne → anesthésie générale sous VM + monito-EEG continu et choisir parmi
- Midazolam 0,2 mg/kg puis 0,75-10µg/kg/min
- Propofol 1-2mg/kg puis 2-15 mg/kg/h
- Si échec :
- Thiopental 5mg/kg puis 50 mg en 5 min jusqu'à obtention d'un EEG de type burst-suppression
- Kétamine ( ! risque d'augmenter la PIC → en dernier recours)
- Instaurer une prophylaxie durant min 7j d'office si présence d'une lésion cérébrale aiguë
- Valproate (Dépakine) 15-20 mg/kg puis 1 mg/kg/h (max 2,5 g/j, taux 50-100 µg/ml)
- Alternative : keppra 2x1,5g IV à h0 et h12 (puis 2x1,5g/j),
CI dépakine : hépatopathies - Si intox sévère à dépakine → décontamination digestive (si précoce et PO), perfusions abondantes, prise en charge supportive, envisager hémodialyse. EBM faible quant à l'usage de la nalowone ou de la l-carnitine 100mg/kg/24h en babys de 2g sur 3h.
Bilan nécessaire en urgence selon la clinique
Biologie à réaliser : glycémie, hémato-CRP, coag, iono, lactates, fonction rénale et hépatique + β-hCG si femme en période d'activité génitale + concentrations des antiE si épileptique connu traité
Un CT-scan cérébral doit être systématique en urgence si : persistance de troubles de la conscience / trauma crânien / alcoolisme / déficit neuro focal post-critique / fièvre avec signes d'HTIC / antécédent de néo / HIV+ / crise partielle ou focalisée / traité par anticoagulants ou troubles de l'hémostase / patients dont la compliance à un suivi ultérieur est douteuse
Une crise accompagnée se définit par la présence d'un critère parmi : répétition objectivée de la crise, état de mal convulsif, confusion mentale persistante, fièvre, déficit post-critique, alcoolisme chronique, intox/ sevrage éthylique, trouble métabolique, trauma crânien, maladie générale sévère (néo, HIV+,…), grossesse,...
!!! Certains états de mal non convulsivants ou des déficits post-critiques peuvent à tort faire suspecter un AVC ischémique. En cas de suspicion d'état de mal non convulsivant, l'EEG apportera le diag. Le diag d'un déficit post-critique repose essentiellement sur une bonne (hétéro)-anamnèse et la connaissance de la sémiologie des crises habituelles… → certains cas ne peuvent être tranchés sur base de l'AA/ de la clinique. Le CT-scan (utilité = exclure HH) et l'EEG seront de peu d'utilité. Le recours au CT de perfusion est inutile (fréquente "hypoperfusion" en regard de la zone épileptogène, svt interprétée comme une "ischémie en voie d'installation", en phase post-critique) !!! → En cas de doute quant à un AVC face à un déficit persistant après une supposée crise E, seule l'IRM avec diffusion/ perfusion est discriminante. En l'absence de disponibilité d'IRM, la décision de thrombolyse devra être discutée au cas par cas.
Critères de non hospitalisation après une crise épileptique
Pas d'hospit si présence de l'ensemble de ces critères :
- Retour à un état basal avec absence de symptôme neuro
- Normalité de toute la MAP (sauf dosage antiE) = E primaire
- Présence auprès du patient d'une personne responsable garantissant sa surveillance
- Pas de notion d'incompliance thérapeutique
Sauf en cas de doute diagnostique avec un AIT qui doit être pris en charge comme tel tant que le doute demeure
Critères d'instauration d'un traitement de fond anti-épileptique
De principe, les premières crises avec bilan normal et les crises secondaires à des causes réversibles ne justifient pas un traitement anti-épileptique de fond. Traiter les situations suivantes :
- Epilepsies secondaires dont l'étiologie n'a pu être corrigée / lésions cérébrales séquellaires
- De principe, pas de tt de fond pour les crises d'intox/ sevrages !
- 2ème crise épileptique primaire (risque de récidive de 70-80%)
- Ne pas traiter systématiquement les rares crises focales motrices maîtrisables par le patient ou les crises réflexogènes (+++ lumière)
Modalités d'instauration d'un traitement de fond
- Epilepsie généralisée idiopathique → VPA
- Echec → ajouter/ remplacer par :
- Si exclusivement crises tonico-cloniques → CBZ
- Echec → revoir diag :
- Crises partielles secondairement généralisées → cf infra
- Crises tonico-cloniques primaires associées à d'autres types de crises → LTG / TPM / (LEV)
- Toujours crises tonico-cloniques primaires exclusives → LTG / TPM / (LEV)
- Echec → PHT / PB
- Echec → VNS
- Echec → PHT / PB
- Si absences → LTG / ESM
- Si crises tonico-cloniques associées à d'autres types de crises → LTG / TPM / (LEV)
- Echec → VNS
- Si exclusivement crises tonico-cloniques → CBZ
- Echec → ajouter/ remplacer par :
- Crises partielles avec ou sans généralisation secondaire → LTG / CBZ
- Echec → VPA / LEV / (GBP / LTG / OXC / TGB / TPM)
- Echec
- En cas de lésion épileptogène accessible → chir
- Echec → VNS
- Sinon → PHT / PB / VGB
- Echec → réévaluer possibilités chir → si impossible : VN
- En cas de lésion épileptogène accessible → chir
- Echec
- Echec → VPA / LEV / (GBP / LTG / OXC / TGB / TPM)
Valproate (Dépakine Cr) VPA
- Débuter à 500-1000 mg/j
- En 1-2x/j (sirop par gastrostomie ou IV en 3-4x/j)
- Dose cible variable
- CI : hépatopathies
- ES : encéphalopathie ammoniacale
Carbamazépine (Tegretol Cr) CBZ
- Escalade de 100mg/ 3-5j (débuter à 100mg au soir)
- En 2x/j
- Cible : 2x 300-400mg initialement, puis dose supprimant les crises
- Si gastrostomie → tegretol ordinaire en 3x en diminuant la dose quotidienne de 20%
- CI : BAV
- ES : graves atteintes cutanées (Lyell), leuco/thombo/anémie, hépatopathie, SIADH
- Inefficace sur les absences et myoclonies
Phénytoïne (Diphantoïne) PHT
- A éviter autant que possible sur le long terme !
- Charge IV (cf supra) /PO (1g en 1x durant 2j puis dosage) → ~300mg 1x/j PO
- CI : cardiopathies
- Aggrave les myoclonies
Phénobarbital (Gardenal) PB
- Jamais en long terme !
- Charge IV/PO → 100-150mg 1x/j
Lamotrigine (Lamictal) LTG
- En présence de valproate (inhibiteur enzymatique de la dégradation) :
- Débuter à 25mg au soir 1j/2 pendant 15j → escalade de 25mg/15j
- Cible : 2x 100 à 150mg/j
- En absencce de valproate :
- Débuter à 25mg au soir 1x/j durant 15j → escalade de 25mg/15j
- Cible : 2x 100 à 300mg/j (plus si utilisation d'un inducteur enzymatique ttel que la carbamazépine)
Topiramate (Topamax) TPM
- Débuter à 25 mg au soir durant 15j → escalade de 25mg/15j
- Cible : 2x 50 à 300mg/j
- ES : troubles cognitifs/ psys, perte de poids,…
Gabapentin (Neurontin) GBP
- Débuter à : 300mg au soir J1, 2x 300mg à J2, 3x 300mg à J3 → escalade de 300-400mg/ 1 ou 2 sem
- Cible : variable, parfois jusqu'à 4,8g/j. Administration en 3x/j
- Pas très efficace sur les crises E, utilisé surtout pour le tt des douleurs neuropathiques
Levetiracetam (Keppra) LEV
- Débuter à 2x250mg/j → escalade de 2x250mg/j
- Dose max 2x1500mg/j
Oxcarbazépine (Trileptal) OXC
- 150mg au soir → escalade de 150mg/3j, administration en 2x/j
- Dose max 2x1,2g
Tiagabine (Gabitril) TGB
- 2x 2,5mg pendant 1sem puis 2x5mg 1sem, puis escalade de 5mg/sem
- Administration en 3-4x/j durant les repas
- Dose cible avec inducteur : 3-4x15mg/j / sans inducteur : 3x10mg/j
Le vigabatrin (Sabril) est à proscrire chez l'adulte (lésions rétiniennes irréversibles)
! Certains traitement (ex : les anti-rétroviraux) contre-indiquent les anti-E considérés comme inducteurs enzymatiques (phénytoïne, phénobarbital, carbamazépine) et, en cas d'usage d'autres anti-E, nécessitent des dosages sériques réguliers tant des anti-E que du tt en question
Principaux diagnostics différentiels des crises épileptiques
- LIPOTHYMIE
- ++ sensation de malaise général précédant les convulsions / troubles visuels / vertiges / nausées, circonstances de survenue
- SYNCOPES CARDIO- ET VASOPLEGIQUES
- ++ convulsions brèves, récupération rapide, notions de sueurs froides et pâleur/ palpitations → réaliser un ECG au moindre doute
- AVC / AIT
- ++ patient âgé, risque CV haut, déficit focal. IRM indispensable en cas de doute.
- MIGRAINE AVEC AURA
- ++ céphalées, atcdts
- PSEUDOCRISES (HYSTERIQUES) ET SIMULATION
- ++ devant témoins, durée prolongée, pas de phase tonique, pas de phase post-critique, pas de blessures, pas d'aN clinico-biologiques au bilan
- ATTAQUES DE PANIQUE
- CHUTES CATAPLECTIQUES
Auteur(s)
Dr Shanan Khairi, MD