Embolies pulmonaires et thromboses veineuses
Date de dernière édition : 30/09/2024
Embolies pulmonaires (EP) et thromboses veineuses profondes (TVP) sont deux pôles cliniques de la maladie thrombo-embolique veineuse. 50% des TVP entraînent une EP et dans 70% des cas d’EP une TVP est retrouvée. De par leur fréquence et leur morbi-mortalité, elles représentent une préoccupation médicale majeure.
Origine des emboles dans les EP :
- Veine cave inférieure (86%): thrombi ilio-fémoraux++, (veines rénales et pelviennes)
- Veine cave inférieure + veine cave supérieure ou cœur droit : 8%
- Cœur droit isolément: 3,15%
- Veine cave supérieure isolément: 2,79%
Epidémiologie et mortalité
- incidence : 20 à 100/ 100.000 habitants/ an
- concernent 1% des hospitalisations
- 63% des cas concernent des > 60 ans
- 55 femmes pour 45 hommes
- clinique peu spécifique. A la fois sous-diagnostiquées (70% des EP ne seraient pas diagnostiquées) et sur-diagnostiquées (60% des diagnostics d’EP… ne sont pas des EP sur base des séries autopsiques)
- Taux de mortalité de l’EP : ~35%
- Endéans l’heure : 11%
- A plus d’1 heure si un traitement est instauré (diagnostic correct : 30%) : 8% de ces cas (2,32% du total)
- A plus d1 heure si un traitement n’est pas instauré (diagnostic incorrect : 70%) : 30% de ces cas (21,3% du total)
- → un diagnostic et un traitement rapides et adaptés sont essentiels
Facteurs de risques thrombo-emboliques : la triade de Virchow
- Lésions endothéliales veineuses
- Chirurgie, antécédents de TVP, traumas, cathéters veineux, injections de substances irritantes, drogues IV
- Stase veineuse durant plus de 3 jours, chirurgie durant plus de 30 minutes, obstruction ou compression veineuse (tumeurs, obésité, grossesses, anévrismes artériels,...), cardiopathies congestives, choc, varices
- Hypercoagulabilité
- Néoplasies, grossesse, oestrogènes, polycythémia vera, drépanocytose, coagulopathies congénitales (défaut de l’activité fibrinolytique +++, résistance à la protéine C activée [mutation du facteur V], présence d'anticorps antiphospholipides ++, dysfibrogénémie, déficits en protéine C ou S, déficit en antithrombine III,…), déshydratation
Les thromboses veineuses profondes
Clinique
Sensation précoce de contracture musculaire, douleur à la compression du mollet (signe de Mayer) et à la dorsiflexion du pied (signe de Homans, classique mais de peu d'intérêt diagnostic) +- membre oedématié, pâle et chaud en aval de la thrombose.
Phlegmatia coerulea dolens
La phlegmatia coerulea dolens est une forme particulière de TVP fulminante entraînant un trouble de la vascularisation artérielle. Elle se caractérise cliniquement par une douleur vive et une augmentation rapide du volume du membre atteint. Les complications sont redoutables : état de choc, gangrène, risque accru d’EP. La mortalité est élevée.
Diagnostic différentiel
- D'une clinique dominée par la douleur ou la sensibilité : trauma local, déchirure musculaire, hématome, tendinite, arthrite, thrombose veineuse superficielle (TVS), lymphangite, cellulite, kyste de Baker
- D'une clinique dominée par l'oedème : syndrome post-phlébitique, insuffisance veineuse profonde, compression veineuse, lymphoedème, décompensation cardiaque ou hépatique, syndrome néphrotique
Diagnostic

Score de Wells de la TVP, D-Dimères (DD) et échographie des membres inférieurs
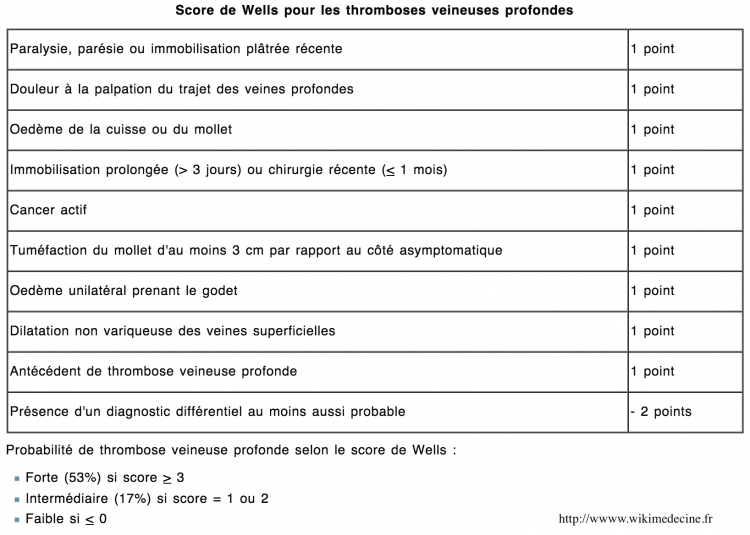
Les D-Dimères, pour un seuil de 400 microgrammes/ l ont une excellente valeur prédictive négative en cas de probabilité clinique faible à modérée au score de Wells (VPN = 96 à 100%) mais insuffisante en cas de probabilité forte (VPN = 81-97%). Une échographie doppler (à répéter à 1 semaine ou à confronter à une phlébographie en cas de négativité) s'impose donc directement en cas de probabilité clinique forte (+- modérée selon les cas). En cas de probabilité faible (+- modérée selon les cas), on procédera à une échographie doppler des membres inférieurs uniquement en cas de dosage de D-Dimères supérieur à la valeur seuil. Le recours à la phlébographie est devenu exceptionnel.
Complications
- EP
- Syndrome post-thrombotique (insuffisance veineuse chronique) : formation de varices, dermite de stase, apparaissent après 10-15 ans chez 50% des patients (meilleur pronostic en cas de traitement thrombolytique efficace ?).
- Récidive de TVP
Traitement
Cf infra (traitement de l’EP et de la TVP)
Les thromboses veineuses superficielles
Clinique = diagnostic
- Douleur sur le trajet veineux
- Rougeur et induration (+- cordon)
- Hyperthermie locale
Diagnostic différentiel : TVP (œdème ? pas de signes superficiels ?) et érysipèle (rougeur bien délimitée, dégradation de l'état général, fièvre)
Echo-doppler des membres inférieurs
A faire si et seulement si :
- Présence de facteurs de risque de TVP
- Suspicion TVS de la saphène interne proximale
- Doute diagnostic
Traitement
- Contention, pas d’immobilisation, surélever la jambe en position assise ou couchée
- Pommades anti-inflammatoires +- anti-inflammatoires non stéroïdiens (AINS) PO
- Avis chirurgical si ligature de la crosse de la saphène interne ou mise à plat pour abcédation nécessaire
- Peu d'EBM mais recommandations = héparines de bas poids moléculaires (HBPM) à la moitié des doses thérapeutiques pendant minimum 4 semaines. Discuter HBPM à doses thérapeutiques si TVS étendue ou atteignant la crosse de la saphène interne
Embolies pulmonaires et cancers
- 10% des patients ayant présenté une EP confirmée par angiographie développeront un cancer dans les 2 ans.
- 17% des patients présentant une récurrence de phénomènes thrombo-emboliques veineux idiopathiques (pas de facteurs de risque identifiés) ont un cancer occulte.
- L’EP peut être un signe de présentation de certains cancers : pancréas, prostate,…
- L’EP peut survenir dans l’évolution tardive de certains cancers : sein, poumons, utérus, cerveau,…
Clinique de l'embolie pulmonaire
Sémiologie
La clinique est très sensible mais pour la plupart des signes et symptômes peu spécifiques… Les symptômes les plus spécifiques sont :
- Douleur de type pleurale (présente dans 30% des suspicions d’EP confirmées versus 5% des suspicions d’EP non confirmées)
- Dyspnée brutale (présente dans 60% des suspicions d’EP confirmées versus 35% des suspicions d’EP non confirmées)
→ l'association de ces 2 symptômes doit faire évoquer une EP, leur absence rend le diagnostic d’EP peu probable
- Signes de TVP : une dyspnée accompagnée de signes de TVP rend le diagnostic d’EP très probable. Mais présents dans seulement 30% des EP.
Autres symptômes possibles (non spécifiques) : autre type de douleur thoracique (65% en cas d'EP confirmée versus 61% en cas de suspcion posée d'EP infimée par la suite), douleur rétrosternale constrictive (4% versus 10%), dyspnée (80% versus 65%), dyspnée progressive (20% versus 30%), toux (40% versus 38%), hémoptysie (13% versus 9%), palpitations (30% versus 30%), syncope (11% versus 5%), sudation profuse (40% versus 33%)
Les signes, peu spécifiques, les plus sensibles sont :
- tachycardie FC > 100 bpm (Se = 97,4%)
- polypnée RR > 25 pm (Se = 60%)
→ leur absence rend le diagnostic d’EP très peu probable
Autres signes possibles : sub-pyrexie < 38°C, hypotension artérielle, jugulaires turgescentes, majoration de B2, souffle systolique (foyer pulmonaire), hypoventilation basale, matité basale.
Diagnostic différentiel de l'embolie pulmonaire
- dyspnée : pneumonie, pneumothorax, pneumopathies chroniques, asthme, obstruction des voies aériennes supérieures, œdème pulmonaire
- douleur pleurale : pneumothorax, pleurésies (< pneumonie, néoplasie), péricardite, dissection aortique
+ infarctus myocardique, psychogène,…
Diagnostic de l'embolie pulmonaire

Le score de Wells de l'embolie pulmonaire (probabilité clinique)
Clinique de thrombose veineuse profonde |
3 points |
Diagnostics alternatifs moins probables |
3 points |
Fréquence cardiaque > 100 bpm |
1,5 points |
Immobilisation prolongée ou chirurgie récente (< 1 mois) |
1,5 points |
Antécédent de thrombose veineuse profonde ou d'embolie pulmonaire |
1,5 points |
Hémoptysie |
1 point |
Cancer actif |
1 point |
- Score < 2 = probabilité faible
- Score 2 à 6 = probabilité modérée
- Score > 6 = probabilité élevée
Critères d'exclusion clinique d'embolie pulmonaire
Si les critères suivants sont remplis, on aura < 1% d’incident thrombo-embolique dans les 45 jours :
- Age < 50 ans
- Rythme cardiaque < 100 bpm
- Saturation en O2 > 95%
- Pas d’hémoptysie
- Pas de prise d’oestrogènes
- Pas d’antécédent de TVP ou EP
- Pas d’œdème unilatéral d’un membre inférieur
- Pas de chirurgie ou de trauma avec hospitalisation depuis 4 semaines
- Probabilité faible au score de Wells
Dosage des D-Dimères
Les D-dimères sont des produits de la dégradation de la fibrine par la plasmine. Dosage plasmatique (ELISA).
Ils sont un marqueur de thrombo-embolie veineuse mais ils sont souvent également augmentés dans de nombreuses situations : grossesse, chirurgie récente, immobilisation prolongée, infections, pathologies inflammatoires, cancers, âge avancé, insuffisance rénale, insuffisance hépatique, problème de prélèvement.
Très bonne sensibilité, spécificité médiocre à utiliser → pour exclure une EP.
- Seuil de 500 µg/ l : valeur prédictive négative (VPN) = 98% en cas de probabilité faible au score de Wells (la VPN devient insuffisante en cas de probabilité forte au score de Wells). Spécificité seulement de 50%.
- Il a été recommandé récemment, pour accroître la spécificité du test, d'adopter le seuil de 500 µg/ l pour les patients < 50 ans mais de l'âge x 10 pour les patients > 50 ans. L'evidence est cependant contradictoire quant aux répercussions en termes de prescription d'angio-CT-scanners en pratique clinique.
- Si D-dimères > 4000 µg/ l → la spécificité monte cependant à 93,1%.
Scintigraphie pulmonaire
Faire une scintigraphie de perfusion + de ventilation → la comparaison permet de poser le diagnostic d’EP (défaut de perfusion dans une zone ventilée). En cas de résultats non concluants, on procédera à une échographie des membres inférieurs ou un angio-CT-scan. Par rapport à l'angio-CT-scanner, la scintigraphie est plus sensible mais moins spécifique pour les embolies distales. A noter que cet examen est à éviter chez les femmes enceintes (moins irradiant pour les patients que l'angio-CT-scanner mais plus pour le foetus vu l'accumulation de l'isotope dans la vessie).
Echographie-doppler des membres inférieurs
On retrouve une TVP dans ~70% des EP. Utilisée en cas de scintigraphie non concluante. En cas d’échographie positive, on conclut à une EP. En cas d'échographie négative, on peut la répéter ou recourir directement à un angio-CT-scanner.
Angio-CT scanner thoracique
Classiquement, on y recourt lorsque tous les examens diagnostiques plus accessibles s’avèrent non concluant. Tend à devenir le nouveau gold standard en cas de probabilité élevée au score de Wells +- combinée à des anomalies de la radiographie thoracique. Il permet un diagnostic de certitude lorsqu’on visualise les caillots (hypodensités intravasculaires silhouettées par le produit de contraste avec souvent une augmentation du calibre vasculaire [signe de Fleishner]). D’autres anomalies moins sensibles et moins spécifiques peuvent être retrouvées : opacités périphérique « en coin », opacités en verre dépoli, opacités linéaires en bande, atélectasies isolées, comblement alvéolaire, zones d’hypodensité,… La spécificité de cet examen est très bonne, sa sensibilité l’est moins (lecteur dépendant). En cas de résultat négatif mais avec une clinique restant fortement suspecte on peut encore recourir à une angiographie.
Angiographie pulmonaire
Excellentes sensibilité et spécificité ! Mais : coûteux, peu disponible, semi-invasif. La morbidité est de 5% (insuffisance respiratoire aiguë, insuffisance rénale aiguë modérée à sévère, hématome, prurit, urticaire,…) avec une mortalité de 0,5% (perforation myocardique, arythmies, anaphylaxie). Examen de dernière ligne, à réserver en cas de doute diagnostic sérieux persistant et de contre-indication relative à l'anticoagulation.
Signes de gravité
Score de Wicki
Critère |
Risque relatif d’évolution défavorable |
Score |
Tension artérielle systolique < 100 mmHg |
15,1 |
2 |
Cancer |
9,5 |
2 |
Echo-doppler des membres inférieurs montrant une TVP |
3,8 |
1 |
Antécédent de TVP ou EP |
2,8 |
1 |
Hypoxie PaO2 < 60 mmHg |
2,6 |
1 |
Signes de décompensation cardiaque |
2,6 |
1 |
Risque faible si < 2
Risque élevé si > 2
Autres marqueurs de gravité :
- Electro-cardiogramme (ECG) : signes d’insuffisance cardiaque droite
- US cœur : cœur pulmonaire aigu, cœur pulmonaire chronique, hypertension pulmonaire (HTP), dysfonction ventriculaire droite
- Angio-CT-scan : signes d'HTP, cavités cardiaques anormales
- Gazométrie : hypoxie (PaO2 < 60 mmHg), hypocapnie
- Augmentation des troponines ou des peptides natriurétiques
Cependant… il n’existe pas de consensus quant à une attitude plus agressive en cas de patients à plus haut risque de mortalité (excepté pour les cas d'EP massive hémodynamiquement instables).
La place des autres examens
Radiographie thoracique
Certains signes sont assez spécifiques mais très peu sensibles :

(Les "bosses de Hampton" suggèrent des infarctus pulmonaires périphériques)
D’autres signes sont plus sensibles mais aspécifiques :
- Cardiomégalie
- Atélectasies planes ou discoïdes, opacités en bande
- Infiltrats localisés
- Surélévation des coupoles diaphragmatiques (signe de Zweifel)
- Épanchements pleuraux minimes
La radiographie ne permet pas de poser ou d’exclure le diagnostic : la plupart des radiographies d’EP présenteront des anomalies aspécifiques… et 10 à 20% d’entre elles seront normales ! → peut servir d’examen d’orientation dans le cadre d’un diagnostic différentiel de dyspnée ou de douleur thoracique… et certains l’intègrent dans l’algorithme diagnostique (ils recommandent, en cas de probabilité modérée au score de Wells + radiographie anormale, de procéder directement un angio-CT-scan).
Le diagnostic différentiel à faire sur une radiographie anormale suspecte d’EP : signes de décompensation cardiaque, pneumonie, pneumothorax, tumeur,...
La gazométrie
Anomalies retrouvées (< effet shunt + hyperventilation), dont l’importance est une mesure directe de la sévérité de l’EP :
- Hypoxémie, non constante
- Hypocapnie… (la survenue d’une hypercapnie signe une hypoventilation sur épuisement respiratoire)
- Alcalose respiratoire
L'électrocardiogramme
- Tableau très suggestif (se retrouve dans 5% des EP, dans 25% des EP massives) :
- Déviation axiale droite
- S1Q3T3
- Bloc de branche droit (BBD)
- Inversion des ondes T dans les précordiales droites (V1-V3)
- Tableau aspécifique (se retrouve dans 70% des EP) :
- Tachycardie sinusale
- Inversion des ondes T dans toutes les précordiales
- Présence de sus- ou sous-décalage(s) ST
- Rarement :
- Fibrillation auriculaire (FA) ou flutter
- QT long
Le diagnostic différentiel à faire sur un ECG anormal suspect d’EP : infarctus myocardique, péricardite.
La biologie
Les troponines et la BNP
L'augmentation des troponiness (dans 30-50% des EP modérées à massives) traduit une nécrose myocardique limitée sur surcharge cardiaque droite aiguë. Résolution dans les 40 heures post-EP. Dans le cadre d’une EP cette augmentation reste généralement < 0,2 ng/ ml. Elles n’ont pas d’intérêt pour le diagnostic d’EP mais auraient une valeur pronostique très péjorative si > 0,1 ng/ ml et ont leur place dans le diagnostic différentiel (syndromes coronariens aigus). La valeur pronostique péjorative d'une majoration du peptide natriurétique de type B (BNP) a été démontrée.
L'échographie cardiaque
Les EP sont susceptibles d'entraîner une hypertension pulmonaire → augmentation de pression dans le ventricule droit → protrusion du septum interventriculaire dans le ventricule gauche → réduction du volume d'éjection gauche → risque d'hypotension artérielle et choc. Dans ce contexte, l'échographie cardiaque peut avoir un intérêt pronostic (→ implications thérapeutiques : éventuelle thrombolyse ?) ou diagnostic (en cas d'impossibilité d'angioscanner < insuffisance rénale, patient non transportable,...).
Recherche étiologique en cas d'embolie pulmonaire
Bilan d'hypercoagulabilité / thrombophilie
En cas d’EP (excepté 1er épisode avec présence de facteurs de risque réversibles) ou en cas de :
- TV à < 45 ans
- TV récidivantes
- Antécédents familiaux de TV récidivantes
- TV de localisation inhabituelle
Echographie doppler des membres indérieurs (/ phlébographie)
Examen clinique
Incluant toucher rectal et examen gynécologique.
Echographie / CT-scanner
Du petit bassin et de l'abdomen.
Echographie cardiaque
Marqueurs tumoraux
CEA, CA 19,9, PSA. Selon contexte clinique et anamnestique.
Traitement de l'embolie pulmonaire et de la thrombose veineuse profonde
Le traitement initial de l’EP est toujours intra-hospitalier. L’EP est de diagnostic difficile et le traitement est dangereux… mais à vouloir attendre un diagnostic de certitude on risque fort de l’obtenir par le biais d’une autopsie… ne pas hésiter donc à instaurer un traitement en cas de délai d'attente trop long (notion subjective... un délai > 6 heures semble déraisonnable) pour une imagerie, si le doute persiste ou si le patient est inquiétant... à évaluer en fonction de la probabilité diagnostique clinique et du risque estimé de complications iatrogènes.
La TVP peut être traitée en ambulatoire sauf :
- Phlegmatia cearulea dolens
- Suspicion clinique d’EP
- Pathologies associées à risque hémorragique (ulcères gastro-duodénaux, insuffisance hépatique, thrombopénie)
- Insuffisance rénale (clearance de la créatinine < 30 ml/ minute)
- Antécédent de thrombopénie induite par l'héparine (TIH)
- Risque de non observance ou réseau de soins non disponible
Prise en charge immédiate d'une embolie pulmonaire
- O2th (lunette – masque – ventimask - …) en visant une saturation > 91%
- Traitement inotrope en cas d’état de choc ou refroidissement des extrémités : dobutamine (initialement 5 migrog/ kg/ minute à augmenter par paliers de 5 toutes les 30 minutes jusqu’à un max de 20 microg/ kg/ minute jusqu’à disparition des signes de choc. En cas d’échec, passer à la noradrénaline en débutant par 0,2 microg/ kg/ minute. Cf Etats de choc.
- Expansion volémique : perfusion de macromolécules de 500 ml/15 minutes
Immobilisation, contention, mobilisation...
En cas de TVP, envisager un bandage adhésif (Tensoplast) puis passer aux bas de contention gradués après régression des symptômes → amélioration symptomatique et réduction de l’incidence des syndromes post-thrombotiques selon quelques séries. Pas d'EBM suffisante cependant pour recommander cette attitude comme systématique.
La mobilisation peut être débutée dès que le patient est correctement anti-coagulé.
NB : La contention est contre-indiquée en cas de phlegmatia coerulea dolens ou d’AOMI sévère.
Thrombolyse
Indications : TVP étendues datant de moins de 7-10 jours (réduction du risque de syndrome post-thrombotique). EP massive avec instabilité hémodynamique (choc, hypotension artérielle systolique). Contesté pour les situations stables à haut risque… se fier à son jugement quant au risque de dégradation clinique. Ne pas hésiter à effectuer une thrombolyse en cas de dégradation significative chez des patients déjà mis sous HBPM.
Alteplase (rt-PA) : bolus de 10 mg + perfusion de 90mg en 2 heures.
Héparines de bas poids moléculaire (HBPM)
Commencer par des HBPM SC 5-10 jours. Vérifier le taux de plaquettes tous les 2-3 jours. L’activité anticoagulante (anti-Xa) doit être vérifiée si indice de masse corporelle (IMC) > 35, grossesse, traitement > 10 jours avec insuffisance rénale moyenne (clearance 30-60 ml/ minutes).
Ex :
- Clexane 100 UI/ kg/ 12 heures (= 1 mg/ kg/ 12 heures) SC
- Fraxiparine 95 UI/ kg / 12 heures
- Innohep 175 UI/ kg/ 24 heures
Chez les patients à haut risque hémorragique, envisager de débuter l'anticoagulation par de l'héparine non fractionnée (meilleure efficacité des antidotes).
Relais précoce par anticoagulants oraux sous couverture d'HBPM
Si AVK : couverture par HBPM durant 4-5 jours. Commencer par sintrom 1-3 mg/ jour. Contrôle quotidien de l’INR et adaptation posologique pour maintenir un INR entre 2 et 3. Maintenir les HBPM à dose thérapeutique jusqu’à ce que l’INR soit > 2 pour 2 contrôles successifs espacés de 24 heures. Contre-indication relative : cancer actif. Préférer les nouveaux anticoagulants oraux selon les critères de remboursement nationaux.
Divers
- Thrombectomie chirurgicale : en cas de phlegmatia coerulea dolens, à discuter pour les TVP à haut risque de récidive → avis chirurgical
- Filtre cave : en cas d’EP malgré une anti-coagulation bien conduite ou en cas de contre-indication à l’anticoagulation
- Embolectomie chirurgicale sous circulation extra-corporelle à envisager en cas d’état de choc non contrôlé par le traitement médical
Prévention secondaire thrombo-embolique
Agir sur les facteurs de risque : traiter une insuffisance cardiaque, stopper les oestrogènes,…
Maintenir l'anticoagulation pour une période de :
- 3 mois : 1er épisode avec facteurs de risque réversible (chirurgie, trauma, contraception orale, hormonothérapie, post-partum,…)
- 6 à 12 mois minimum (considérer anticoagulation à long terme ?) :
- 1er épisode idiopathique, sans facteurs de risque réversible retrouvé
- 1er épisode avec déficit en antithrombine, déficit en protéine C ou S, mutation homozygote facteur V, mutation 20210 de la prothrombine, hyperhomocystéinémie ou taux élevés de facteur VIII
- Récidives avec facteurs de risque réversibles
- 1 an ou plus :
- Récidive sans facteurs de risque réversible retrouvé
- 1er épisode avec cancer actif (rester aux HBPM !!!!) ou présence d'anticorps anticardiolipines ou présence de > 2 facteurs de thrombophilie